Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
souborný článek / review article
DLOUHODOBĚ PŮSOBÍCÍ INJEKČNÍ RISPERIDON U PACIENTŮ S PRVNÍ EPIZODOU SCHIZOFRENIE
RISPERIDONE LONG-ACTING INJECTABLE IN THE TREATMENT OF THE FIRST EPISODE SCHIZOPHRENIA PATIENTS
Radovan Přikryl1,2
1 Středoevropský technologický institut, Masarykova univerzita (CEITEC-MU)
2 Psychiatrická klinika LF MU a FN Brno
2 Psychiatrická klinika LF MU a FN Brno
Tato práce byla podpořena výzkumným záměrem Ministerstva školství, mládeže a tělovýchovy ČR MSM0021622404
SOUHRN
Přikryl R. Dlouhodobě působící injekční risperidon u pacientů s první epizodou schizofrenie
Přibližně 80 % pacientů s první epizodou schizofrenie dosáhne při léčbě antipsychotiky symptomatické remise. Do dvou let však většina z nich zažije relaps onemocnění, který je podmíněn zejména nízkým náhledem na onemocnění a související nonadherencí k perorální medikaci. Z těchto důvodů řada expertů doporučuje nasazovat dlouhodobě působící injekční risperidon již v časných stadiích schizofrenie, a to zejména u těch pacientů, kteří měli prospěch z léčby perorálním risperidonem a souhlasí s dlouhodobou injekční léčbou. Časná aplikace injekčních dlouhodobě působících antipsychotik druhé generace může totiž významně snížit riziko následných relapsů onemocnění a tím zlepšit nejen sociálně pracovní potenciál, ale i kvalitu života pacientů se schizofrenií.
Klíčová slova: antipsychotikum, dlouhodobě působící injekční; léčba, první epizoda, risperidon, Risperdal Consta, schizofrenie
SUMMARY
Přikryl R. Risperidone long-acting injectable in the treatment of the first episode schizophrenia patients
Approximately 80% patients with the first episode of schizophrenia reach symptomatic remission after antipsychotic therapy. However, within two years most of them relapse mainly because they underestimate the disease and do not adhere to oral medication schedule. Therefore many experts recommend prescribing long-acting injection risperidone in the early stages of schizophrenia, particularly in patients who benefited from oral risperidon in the past and agree to receive long-term injection treatment. Early application of injection long-acting second-generation antipsychotics can significantly reduce the risk of relapses in future and thus improve not only social and working potential of schizophrenic patients, but also their quality of life.
Key words: antipsychotic, long-acting injection; therapy; first episode; risperidone; Risperdal Consta, schizophrenia
DEPOTNÍ ANTIPSYCHOTIKA V LÉČBĚ SCHIZOFRENIE
Depotní antipsychotika první generace (AP1G) se objevila v klinické praxi v šedesátých letech minulého století. Jejich zavedení vedlo k významnému snížení počtu relapsů, délky i četnosti hospitalizací.1 Po příchodu perorálních antipsychotik druhé generace (AP2G) o třicet let později se však situace depotních AP1G dramaticky změnila. Navzdory svým přednostem v dlouhodobé léčbě schizofrenie začala být podstatně méně předepisována, jelikož psychiatři chtěli svým pacientům dopřát z tehdejšího pohledu více účinná a lépe snášená perorální AP2G.2 Zvolený trend přetrvával řadu let navzdory výsledkům nejen meta-analýz, ale i naturalistických studií, které prokázaly, že depotní AP1G jsou účinnější ve snížení počtu relapsů schizofrenie než perorální AP2G.3 Stejné zjištění bylo později logicky replikováno i pro dlouhodobě působící injekční AP2G.4,5,6,7 I v současnosti navzdory poměrně vysoké ochotě pacientů se schizofrenií užívat depotní či dlouhodobě působící injekční antipsychotika je jimi většinou léčen jen jeden z pěti pacientů se schizofrenií.8,9,10 Sami psychiatři v dotazníkovém šetření připustili, že injekční antipsychotickou léčbu nabízejí pouze každému třetímu pacientovi se schizofrenií.11
SPECIFIKUM LÉČBY PRVNÍ EPIZODY SCHIZOFRENIE
Léčba první epizody schizofrenie má svá specifika. Pacienti poměrně dobře reagují na nízké dávky podaného antipsychotika, jsou však citlivější k jejich nežádoucím účinkům, zejména extrapyramidovým.12 Jejich ochota užívat antipsychotika dlouhodobě je však nízká i vzhledem k vysokému stupni neuvědomení si závažnosti svého onemocnění. Doporučená doba podávání antipsychotik po proběhlé první epizodě schizofrenie se pohybuje nejčastěji v rozmezí jednoho až dvou let.12,13,14 Pětileté observační sledování pacientů s prodělanou první epizodou schizofrenie prokázalo až pětinásobně vyšší počet relapsů onemocnění v případě přerušení antipsychotické léčby oproti kontinuální medikaci.15 Pacienti se schizofrenií však svoji léčbu navzdory doporučení přerušují velmi často. Dle CATIE (Clinical Antipsychotic Trials of Intervention Effectiveness) přerušilo léčbu v 18. měsíci až 74 % pacientů s dlouhodobým průběhem schizofrenie, dle EUFEST (European First Episode Schizophrenia Trial) v průběhu prvního roku po propuknutí schizofrenie ukončilo svoji léčbu až 42 % pacientů.16,17 Při zvažování délky následné profylaktické léčby po první epizodě schizofrenie je samozřejmě nutné mít na zřeteli vedle účinnosti i profil či závažnost nežádoucích účinků zvoleného antipsychotika včetně skutečnosti, že zhruba 20 % pacientů s první epizodou již nikdy více exacerbaci schizofrenie neprodělá, a to bez ohledu na jakoukoliv léčbu.13,18
PROBLEMATIKA NONADHERENCE PŘI LÉČBĚ SCHIZOFRENIE
Schizofrenie je chronické duševní onemocnění charakterizované mimo jiné vysokým stupněm nonadherence k užívání předepsané medikace. Ukazuje se totiž, že pacienti užívají v průměru pouze 58 % předepsaných léků, 41,2 % pacientů užívá medikaci jinak, než jak jim byla předepsána, a nepravidelně bere léky mezi jednou a dvěma třetinami pacientů.19,20,21 Navíc se jedná o výsledky dotazníkových šetření, které proto odrážejí pouze situaci pacientů ochotných při výzkumu spolupracovat. V reálném životě budou proto nepříznivé údaje mnohem závažnější. Současná vodítka léčby schizofrenie všeobecně považují depotní či dlouhodobě působící injekční antipsychotika za jasnou volbu při dlouhodobé léčbě zejména pro nonadherentní pacienty.12,13,14 Dle systematických přehledů provedených studií dosahuje při léčbě depotními antipsychotiky míra nonadherence pouze 24 % a zhruba z 91 % celkového času léčby jsou pacienti dostatečně pokrytí medikaci.22,23,24
INJEKČNÍ VERSUS PERORÁLNÍ PODÁNÍ ANTIPSYCHOTIKA
Srovnání vlivu režimů perorálního či injekčního podávání antipsychotik na celkový průběh schizofrenie není jednoduché. Studie se totiž vzájemně liší nejen metodikou, nýbrž i definováním primárních cílů sledování.25 Adamsova metaanalýza z roku 2001 neprokázala nadřazenost depotních API G oproti perorálním antipsychotikům v prevenci počtu relapsů, i když celkové zlepšení stavu bylo spíše u pacientů léčených depotními preparáty26 Naopak recentní metaanalýza nalezla u pacientů se schizofrenií léčených depotními AP1G či dlouhodobě působícími injekčními AP2G ve srovnání s perorální léčbou nižší počet relapsů, obě strategie se však nelišily v počtu rehospitali-zací, ukončení léčby či míry nonadherence.7 Možné vysvětlení inkonzistentních výsledků lze spatřovat v podstatě dvojitě slepých randomizovaných studií, do kterých nejsou nonadherentní pacienti, kteří by měli hlavní užitek z léčby depotními antipsychotiky, z pochopitelných důvodů zařazováni. Podmínky reálné klinické praxe proto více přibližují observační studie, v případě srovnání depotních a perorálních antipsychotik, nej část ěji zrcadlového designu. Tyto práce téměř konzistentně nalézají snížení počtu dnů strávených hospitalizací během léčby depotním nebo dlouhodobě působícím injekčním antipsychotikem při srovnání za stejně velké časové období při perorální medikaci.1,18 Hlavním metodologickým problémem těchto prací je ovšem skutečnost, že původní perorální antipsychotická medikace selhala a následné nasazení jiné perorální s pokračující injekční medikaci může mít zásadní vliv na porovnání efektivity léčby v identických časových obdobích.25
DLOUHODOBĚ PŮSOBÍCÍ INJEKČNÍ ANTIPSYCHOTIKA U PRVNÍ EPIZODY SCHIZOFRENIE
Depotní AP1G, natož dlouhodobě působící injekční AP2G jsou jen výjimečně předepisována pacientům s první epizodou schizofrenie, i když míra jejich nonadherence a tím i související riziko následných relapsů jsou paradoxně velmi vysoké.27,28 Přitom nepříznivý časný průběh schizofrenie má zásadní neblahý vliv na psychosociální zařazení pacientů včetně jejich schopnosti vzdělávání či udržení se v pracovním procesu. S tímto související ekonomické důsledky schizofrenie jsou proto logicky značně zatěžující nejen pro zdravotní, ale i sociální systém veřejného pojištění. Nízké užití injekčních antipsychotik již v iniciálním stadiu schizofrenie je většinou vysvětlováno psychiatry předpokládanou nízkou ochotou pacientů docházet na injekční léčbu či všeobecně negativními postoji k depotním antipsychotikům.29,30
DLOUHODOBĚ PŮSOBÍCÍ INJEKČNÍ ANTIPSYCHOTIKA U PRVNÍ EPIZODY SCHIZOFRENIE: POSTOJE PSYCHIATRŮ
Heres se dotazníkovou formou ptal téměř 200 německých psychiatrů v rámci národního kongresu v roce 2008 na jejich postoje k užití depotních či dlouhodobě působících injekčních antipsychotik u pacientů s první epizodou schizofrenie. Zjistil, že injekční dlouhodobá léčba byla nabídnuta 26,7 % pacientů s první epizodou schizofrenie a 13,3 % (tedy zhruba každému druhému oslovenému) byla tato forma antipsychotik rovněž předepsána. Respondenti se dále domnívali, že až 60,4 % pacientů zrelabuje do roku od první epizody schizofrenie za předpokladu nepravidelné medikace antipsychotiky.31 Hlavním výsledkem dotazníkového šetření však bylo identifikování tří hlavních důvodů proti použití injekčních dlouhodobých antipsychotik u pacientů s první epizodou schizofrenie. Němečtí psychiatři uvedli, že považují za obtížné přesvědčovat pacienty k dlouhodobé injekční léčbě antipsychotiky, když ještě vzhledem k počátku svého onemocnění nemají žádnou osobní zkušenost s jeho relapsy Dalším důvodem byla obecně nízká dostupnost dlouhodobě působících injekčních AP2G, zvláště když zejména u pacientů s první epizodou jsou jednoznačně preferována AP2G před AP1G. Mezi poslední důvod pak patřily hlavně osobní výhrady psychiatrů k depotním formám antipsychotik, jako např. obtížné řešení nežádoucích účinků, negativní vliv na terapeutický vztah či vyšší nároky na čas lékaře.31 Z šetření vyplývá, že pouze jedna překážka širšího užití dlouhodobě působících injekčních AP2G u pacientů s první epizodou schizofrenie není podmíněna názorem psychiatrů nebo pacientů, ale týká se nabídky a dostupnosti těchto preparátů na trhu včetně jejich ceny a systému úhrady. V České republice je v současnosti (srpen 2011) z těchto léků dostupný pouze dlouhodobě působící injekční risperidon (Risperdal Consta). Právě limitovaná dostupnost těchto léků pro celou řadu důvodů je všeobecně považována za hlavní překážku jejich širšího uplatnění v léčbě schizofrenie.31, 32,33 To se právě nejvíce odráží u pacientů s první epizodou, u kterých jsou jednoznačně preferována AP2G jako léky první volby12,34,35 Lze se proto snad domnívat, že širší nabídka injekčních dlouhodobě působících AP2G či zjednodušení jejich preskripce včetně lepšího financování ze strany veřejného zdravotního pojištění povede postupně k jejich většímu využití v klinické praxi. Oproti této logické úvaze však stojí zkušenost z Velké Británie, kde dostupnost Risperdalu Consta nezvýšila užívání injekčních dlouhodobě působících antipsychotik v léčbě schizofrenie navzdory předchozím názorům britských psychiatrů, že přítomnost těchto preparátů je vysoce žádoucí a významně změní jejich preskripční návyky v jejich prospěch.32,33 Poněkud paradoxně v tomto ohledu proto vyznívá i pozdější názor, že v případě dostupnosti většího počtu dlouhodobě působících AP2G zvýší britští psychiatři jejich preskripci.33 Zbývající důvody již spíše odrážejí subjektivní postoje psychiatrů a pacientů k injekční léčbě. Z dotazníku jasně vyplynulo, že pouze jednomu ze čtyř pacientů s první epizodou byla nabídnuta možnost léčby dlouhodobě působícím injekčním AP2G, přičemž každý druhý s ní souhlasil! Tedy u tří ze čtyř pacientů nebyla tato možnost vůbec zmíněna. Právě nízká nabídka ze strany psychiatrů vyplývající z jejich osobních negativních postojů je jednou z největších překážek širšího užití dlouhodobě působících injekčních AP2G u pacientů s první epizodou schizofrenie. Psychiatři rovněž často říkají, že pacienti s první epizodou schizofrenie odmítají dlouhodobě působící injekční AP2G, jelikož nemají vlastní zkušenost s relapsem onemocnění, a proto argumenty týkající se jejich vyšší účinnosti na snížení počtu relapsů lze jen obtížně použít.1,5,36 Alternativním vysvětlením však může být skutečnost, že psychiatři, aniž by možnost této léčby podrobně s pacientem prodiskutovali, již a priori předpokládají, že právě z těchto důvodů bude ochota pacientů léčit se dlouhodobě působícími injekčními AP2G minimální. Přehnaná jistota psychiatrů předvídat postoje svých pacientů je rovněž považována za jeden z klíčových faktorů nízkého používání těchto preparátů v klinické praxi.32,33
DLOUHODOBĚ PŮSOBÍCÍ INJEKČNÍ ANTIPSYCHOTIKA U PRVNÍ EPIZODY SCHIZOFRENIE: SOUČASNÉ ZNALOSTI
V protikladu k těmto "konzervativním" postojům však stojí závěry recentních studií, které prokazují, že dlouhodobá injekční léčba AP2G je nejen účinná, ale i přijatelná pro pacienty s první epizodou schizofrenie.28,37 Studií srovnávajících dlouhodobou depotní a perorální antipsychotickou léčbu po první epizodě schizofrenie je však bohužel nedostatek38 Z tohoto pohledu poskytuje unikátní data celonárodní kohortová studie, jejímž cílem bylo zjistit riziko rehospitalizace a přerušení užívání medikace u více než dvou a půl tisíce pacientů poprvé hospitalizovaných pro schizofrenii v letech 2000 až 2007 ve Finsku.25
Výsledky ukázaly, že ve Finsku, kde jsou antipsychotika plně hrazena z všeobecného zdravotního pojištění, pouze 45,7 % pacientů si do jednoho měsíce po hospitalizaci vyzvedne předepsané léky a pokračuje v léčbě. Data jsou vysoce reprezentativní, protože studie pomocí národního registru zahrnula všechny pacienty s první hospitalizací pro schizofrenii ve Finsku. I když nebyly dostupné údaje o medikaci v průběhu hospitalizace, lze předpokládat, že téměř všem pacientům byla doporučena následná antipsychotická léčba. Ve srovnání se studiemi jako CATIE či EUFEST byl zjištěn vyšší stupeň přerušení léčby, což lze vysvětlit charakterem studie, která umožnila zachytit skutečné počínání pacientů v běžném životě bez ohledu na jejich motivaci či ochotu spolupracovat. Jelikož ve Finsku podobně jako ve většině zemí není zavedená povinná ambulantní psychiatrická docházka, vzájemné porovnání účinnosti jednotlivých antipsychotik lze generalizovat pouze na ty pacienty, kteří byli ochotni docházet do psychiatrické ambulance. Ukázalo se, že depotní AP1G společně s Risperdalem Consta vedly k 50% až 65% snížení rizika rehospitalizací ve srovnání s perorálními formami stejných antipsychotik. Depotní AP1G anebo Risperdal Consta byly jako první volba léčby užity u 8 % pacientů a celkově zahrnovaly 10 % léčených pacientoroků.25 To je poměrně nízký počet zejména při srovnání s pacienty s chronickým průběhem schizofrenie. Dosud jsou totiž tyto formy antipsychotik vyhrazeny hlavně pro pacienty se špatným náhledem a nízkou adherencí k léčbě. Pokud by se však rozšířila cílová populace pro dlouhodobě působící injekční AP2G i na pacienty s lepším náhledem či adherencí, dalo by se reálně očekávat snížení počtu rehospitalizací. Samozřejmě by se týkalo pouze pacientů, kteří si přejí ambulantně užívat tyto preparáty.
DLOUHODOBĚ PŮSOBÍCÍ INJEKČNÍ RISPERIDON U PRVNÍ EPIZODY SCHIZOFRENIE
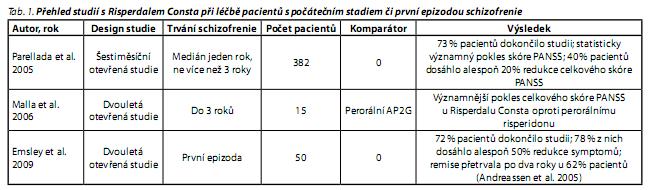
V současnosti je v České republice z dlouhodobě působících injekčních AP2G dostupný pouze Risperdal Consta. I když s tímto preparátem byla u schizofrenie provedena řada studií, relativně málo informací se týká jeho užití u pacientů s první epizodou, respektive časnou fází schizofrenie. Přehled studií, kdy byl Risperdal Consta zkoušen při léčbě pacientů s počátečním stadiem či první epizodou schizofrenie, je zobrazen v tab. 1. Parellada39 analyzoval v roce 2005 podskupinu 382 pacientů s maximálně tříletým trváním schizofrenie či schizoafektivní poruchy v rámci šestiměsíční otevřené studie s Risperdalem Consta.40 Schizofrenie byla diagnostikovaná u 84 % pacientů s mediánem trvání jeden rok od stanovení diagnózy. Předchozí medikace obsahovala zejména AP2G (70 %) a depotní AP1G (24 %). Hlavním důvodem pro změnu terapie byla nonadherence (42 %) a nedostatečná účinnost (31 %) předchozí medikace. Studii dokončilo 73 % pacientů, u kterých se významně snížila závažnost schizofrenní symptomatologie vyjádřená statisticky signifikantním poklesem nejen celkového, ale i všech subskóre škály PANSS (Positive nad Negative Syndrom Scale). U 40 % pacientů došlo k poklesu celkového skóre PANSS alespoň o 20 %. Rovněž nastalo zlepšení celkového fungování, kvality života a spokojenosti pacientů.39 Ve studii Emsleyho byla padesáti pacientům s první epizodou schizofrenie aplikována mono terapie Risperdalem Consta. Dvouleté sledování dokončilo 36 pacientů (72 %), 39 pacientů (78 %) dosáhlo redukce symptomů alespoň o 50 %, 4 z nich však zrelabovali, 32 pacientů (64 %) dosáhlo remise dle Andreasenové,41 u 31 pacientů (62 %) remise přetrvala po celé dva roky sledování.42 Po dvouleté léčbě se však 33 pacientů rozhodlo ukončit léčbu, 79 % z nich následně zrelabovalo s mediánem doby do relapsu 163 dnů. Emsley se proto na základě svých výsledků domnívá, že u pacientů s první epizodou schizofrenie, kteří dosáhli remise, nastává relaps po ukončení kontinuální léčby dlouhodobě působícím injekčním risperidonem, a proto by antipsychotická léčba měla i nadále pokračovat.42 Malla publikoval data dvouleté prospektivní otevřené multicentrické studie, do které zařadil mladé pacienty ve věku 18 až 30 let se schizofreniformní poruchou, schizofrenií či schizoafektivní poruchou, jejíž délka trvání nepřesáhla tři roky. Pacienti byli randomizováni k léčbě perorálním AP2G nebo Risperdalem Consta. Ačkoliv pro nízký počet zařazených pacientů (n = 15) je obtížné výsledky generalizovat, u pacientů léčených dlouhodobě působícím injekčním risperidonem došlo k většímu poklesu celkového skóre PANSS (o 16,1 bodu) ve srovnání s perorálními AP2G (o 5,0 bodu).43 Z randomizované, kontrolované studie srovnávající Risperdal Consta oproti perorálním AP2G u pacientů s první epizodou schizofrenie byly dosud publikovány pouze prvotní data týkající se časné adherence.37 Z 26 oslovených pacientů 19 z nich (73 %) souhlasilo s léčbou injekčním risperidonem, ve srovnávací skupině bylo 11 pacientů. Míra adherence ve dvanáctém týdnu sledování byla srovnatelná mezi oběma způsoby léčby. Z dotazníků sledující míru adherence však vyplynulo, že pacienti akceptující léčbu Risperdalem Consta měli vyšší pravděpodobnost adherence než pacienti léčení perorálními antipsychotiky.37
VÝHODY APLIKACE DLOUHODOBĚ PŮSOBÍCÍCH INJEKČNÍCH ANTIPSYCHOTIK U PRVNÍ EPIZODY SCHIZOFRENIE
Risperdal Consta je v klinické praxi užíván již několik let. Jelikož se v brzké budoucnosti nabídka dlouhodobě působících injekčních AP2G rozšíří (olanzapin pamoát, paliperidon palmitát), je opodstatněné položit si otázku, ve které fázi léčby schizofrenie tyto preparáty nasazovat. V současnosti je jejich místo vyhrazeno zejména pro pacienty s dlouhodobějším či chronifikujícím průběhem schizofrenie, kteří jsou navíc málo adherentní k perorální medikaci. Provedené studie s Risperdalem Consta u pacientů s první epizodou či časnou fází schizofrenie však přesvědčivě ukázaly, že tento způsob léčby je účinný a dobře tolerovaný i u této podskupiny pacientů se schizofrenií. Pacienti jej navíc dobře akceptují, což vede k vyšším počtům setrvání na léčbě ve srovnání s perorální medikaci antipsychotiky44 Kombinace výhod vlastností AP2G se zajištěným způsobem podání vede k zamyšlení, zda dlouhodobě působící injekční AP2G neindikovat již u pacientů s první epizodou schizofrenie, zvláště pokud mají prospěch z aplikace účinné látky daného preparátu a souhlasí s injekční léčbou. Tedy u populace pacientů, kteří mají sice poměrně vysokou účinnost akutní léčby, jejíž dlouhodobější efekt je však omezován nízkým náhledem, špatnou adherencí a z nich vyplývajícím častým přerušováním léčby. Psychiatři by měli místo předjímání, zda pacienti budou či nebudou dlouhodobou injekční léčbu akceptovat, nabízet tuto formu léčby jako zcela rutinní volbu, a to všem vhodným pacientům se schizofrenií včetně prvních epizod. Volba dlouhodobé injekční nebo perorální medikace by měla být uskutečněna na základě edukačně terapeutického rozhovoru mezi pacientem a jeho psychiatrem, v rámci kterého mohou vzájemně prodiskutovat potenciální výhody či nevýhody navržené léčebné strategie.
ZÁVĚR
Podobně jako nástup depotních antipsychotik v druhé polovině minulého století také zavedení dlouhodobě působících injekčních AP2G znamenalo výraznou změnu v léčbě schizofrenie. Zatímco dříve byly tyto formy antipsychotik vyhrazeny spíše pro pacienty s dlouhodobějším průběhem onemocnění, v současnosti se začínají objevovat názory, že by zejména dlouhodobě působící injekční AP2G měly být nabízeny i pacientům s první epizodou schizofrenie. Ačkoli je dosud málo klinických zkušeností či studií zabývajících se touto problematikou, přesto řada expertů doporučuje nasazovat Risperdal Consta již v časných stadiích schizofrenie, a to zejména u těch pacientů, kteří měli prospěch z léčby perorálním risperidonem a souhlasí s dlouhodobou injekční léčbou.45,46, 47 Časná aplikace injekčních dlouhodobě působích AP2G může totiž významně snížit riziko následných relapsů onemocnění a tím zlepšit nejen sociálně-pracovní potenciál, ale i kvalitu života pacientů se schizofrenií.
LITERATURA
- 1. Davis JM, Matalon L, Watanabe MD et al. Depot antipsychotic drugs. Place in therapy. Drugs 1994; 47: 741-773.
- 2. Patel MX, David AS. Why aren't depot antipsychotics prescribed more often and what can be done about it? Adv Psychiatric Treat 2005; 11: 203-213.
- 3. Tiihonen J, Walhbeck K, Lonnqvist J et al. Effectiveness of antipsychotic treatments in a nationwide cohort of patients in community care after first hospitalisation due to schizophrenia and schizoaffective disorder: observational follow-up study. BMJ 2006; 333: 224.
- 4. Chue P, Llorca PM, Duchesne I et al. Hospitalization rates in patients during long-term treatment with long-acting risperidone injection. J Appl Res 2005; 5: 266-274.
- 5. Medori R, Wapenaar R, de Rosario A et al. Relapse prevention and effectiveness in schizophrenia with risperidone long-acting injectable (RLAI) versus quetiapine. Poster presented at the 116th Annual Convention of the APA, Boston; 2008.
- 6. Simpson GM, Mahmoud RA, Lasser RA et al. A 1-year double-blind study of 2 doses of long-acting risperidone in stable patients with schizophrenia or schizo affective disorder. J Clin Psychiatry 2006; 67: 1194-1203.
- 7. Leucht C, Heres S, Kane JM et al. Oral versus depot antipsychotic drugs for schizophrenia - a critical systematic review and meta-analysis of randomised long-term trials. Schizophrenia Research 2011; 127: 83-92.
- 8. Sim K, Su A, Ungvari GS, Fujii S et al. Depot antipsychotic use in schizophrenia: an East Asian perspective. Hum Psychopharmacol 2004; 19: 103-109.
- 9. Nasrallah HA. The case for long-acting antipsychotic agents in the post-CATIE era. Acta Psychiatr Scand 2007; 115: 260-267.
- 10. Ahn J, McCombs JS, Jung C et al. Classifying patients by antipsychotic adherence patterns using latent class analysis: characteristics of nonadherent groups in the California Medicaid (Medi-Cal) program. Value Health 2008; 11: 48-56.
- 11. Heres S, Hamann J, Kissling W et al. Attitudes of psychiatrists toward antipsychotic depot medication. J Clin Psychiatry 2006; 67: 1948-53.
- 12. Raboch J, Anders M, Hellerová P et al. Psychiatrie: Doporučené postupy psychiatrické péče 111. Tribun EU; 2010: 118-126.
- 13. National Institute for Health and Clinical Excellence (NICE): Schizophrenia: Core interventions in the treatment and management of schizophrenia in adults in primary and secondary care (update), final version (NICE Clinical Guideline 82). London: NICE; March 2009 (http: //wwwnice.org.uk/nice-media/pdf/CG82NICEGuideline.pdf ).
- 14. Buchanan RW, Kreyebuhl J, Kelly DL et al. Schizophrenia Patient Outcomes Research Team (PORT): The 2009 Schizophrenia PORT psychopharmacological treatment recommendations and summary statements. Schizophr Bull 2010; 36: 71-93.
- 15. Robinson D, Woerner MG, Alvir JM et al. Predictors of relapse following response from a first episode of schizophrenia or schizoaffective disorder. Arch Gen Psychiatry 1999; 56: 241-247.
- 16. Lieberman JA, Stroup TS, McEvoy JP et al. Clinical Antipsychotic Trials of Intervention Effectoveness (CATIE) Investigators: Effectiveness of antipsychotic drugs in patients with chronic schizophrenia. N Engl J Med 2005; 353: 1209-1223.
- 17. Kahn RS, Fleischhacker WW, Boter H et al. Effectiveness of antipsychotic drugs in first-episode schizophrenia and schizophreniform disorder: an open randomised clinical trial. Lancet 2008; 371: 1085-1097.
- 18. Haddad PM, Sharma SG. Adverse effects of atypical antipsychotics: Dilfferential risk and clinical implications. CNS Drugs 2007; 21: 911-936.
- 19. Cramer JA, Rosenheck R. Compliance with medication regimens for mental and physical disorders. Psychiatr Serv 1998; 49: 196-201.
- 20. Lacro JP, Dunn LB, Dolder CR et al. Prevalence of and risk factors for medication nonadherence in patients with schizophrenia: a comprehensive review of recent literature. J Clin Psychiatry 2002; 63: 892-907.
- Thieda P, Beard S, Richter A et al. An economic review of compliance with medication therapy in the treatment of schizophrenia. Psychiatr Serv 2003; 54: 508-516.
- 21. Young JL, Zonana HV, Shepler L. Medication noncompliance in schizophrenia: codification and update. Bull Am Acad Psychiatry Law 1986; 14: 105-122.
- 22. Young JL, Spitz RT, Hillbrand M et al. Medication adherence failure in schizophrenia: a forensic review of rates, reasons, treatments, and prospects. J Am Acad Psychiatry Law 1999; 27: 426-444.
- 23. Shi L, Ascher-Svanum H, Zhu B et al. Characteristics and use patterns of patients taking first-generation depot antipsychotics or oral antipsychotics for schizophrenia. Psychiatr Serv 2007; 58: 482-488.
- 24. Tiihonen J, Haukka J, Taylor M et al. A nationwide cohort study of oral and depot antipsychotics after first hospitalization for Schizophrenia. Am J Psychiatry 2011; 168: 603-609.
- 25. Adams CE, Fenton MK, Quraishi S et al. Systematic meta-review of depot antipsychotic drugs for people with schizophrenia. Br J Psychiatry 2001, 179: 290-299.
- 26. Coldham EL.Addington J, Addington D. Medication adherence of individuals with a first episode of psychosis. Acta Psychiatr Scand 2002; 106: 286-290.
- 27. Emsley R, Oosthuizen P Koen L et al. Remission in patients with first-episode schizophrenia receiving assured antipsychotic medication: a study with risperidone long-acting injection. Int Clin Psychopharrnacol 2008; 23: 325-331.
- 28. Waddell L, Taylor M. Attitudes of patients and mental health staff to antipsychotic long-acting injections: systematic review. Br J Psychiatry Suppl 2009; 195: S43-S50.
- 29. Patel MX, Haddad PM, Chaudhry LB et al. Psychiatrists' use, knowledge and attitudes to first- and second-generation antipsychotic long-acting injections: comparisons over 5 years. JPsychopharmacol 2010; 24: 1473-1482.
- 30. Heres S, Reichhart T, Hamann J et al. Psychiatrists' attitude to antipsychotic depot treatment in patients with first-episode schizophrenia. European Psychiatry 2011; 26: 297-301.
- 31. Patel MX, Nikolaou V, David AS. Psychiatrists' attitudes to maintenance medication for patients with schizophrenia. Psychol Med 2003; 33: 83-89.
- 32. Haddad PM, Taylor M, Niaz OS. First-generation antipsychotic long-acting injections v oral antipsychotics in schizophrenia: systematic review of randomized controlled trials and observational studies. Br J Psychiatry Suppl 2009; 195: S20-S28.
- 33. Lehman AF, Lieberman JA, Dixon LB et al. Practice guideline for the treatment of patients with schizophrenia, second edition. Am J Psychiatry 2004; 161: 1-56.
- 34. Falkai P, Wobrock T, Lieberman J et al. World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for biological treatment of schizophrenia, part 2: long-term treatment of schizophrenia. World J Biol Psychiatry 2006; 7: 5-40.
- 35. Mentschel C. Depot-drugs may reduce relapse rates in schizophrenic outpatients: a meta-analysis. Presented at the 156th meeting of the American Psychiatric Association, San Francisco 2003, Abstract book; 2003: 71.
- 36. Weiden PJ, Schooler NR, Weedon JC et al. A randomized controlled trial of long-acting injectable risperidone vs continuation of oral atypical antipsychotics for first-episode schizophrenia patients: initial adherence outcome. J Clin Psychiatry 2009; 70: 1397-1406.
- 37. Patel MX, Taylor M, David A. Antipsychotic long-acting injections: mind the gap. Br J Psychiatry Suppl 2009; 195: S1-S4.
- 38. Parellada E, Andrezina R, Milanova V et al. Patients in the early phases of schizophrenia and schizo affective disorders effectively treated with risperidone long-acting injectable. J Psychopharmacol 2005; 19: 5-14.
- 39. Müller H, Llorca PM, Sachetti E et al. Efficacy and safety of direct transition to risperidone long-acting injectable in patients treated with various antipsychotic therapies. Int Clin Psychopharmacol 2005; 20: 121-130.
- 40. Andreasen NC, Carpenter WT Jr, Kane JM et al. Remission in schizophrenia: proposed criteria and rationale for consensus. Am J Psychiatry 2005; 162: 441-449.
- 41. Emsley R, Oosthuizen P, Koen L et al. A study of the clinical outcome following treatment discontinuation after remission in first-episode schizophrenia. Eur Neuropsychopharmacol 2009; 19 (Suppl. 3): S486-S487.
- 42. Malla A, Binder C, Chue P. Comparison of long-acting injectable risperidone and oral novel antipsychotic drugs for treatment in early phase of schizophrenia spectrum psychosis (abstract). 61st Annual Convention Society of Biological Psychiatry, Toronto; 2006, May 18-20.
- 43. Chue P, Emsley R. Long-acting formulations of atypical antipsychotics. CNS Drugs 2007; 21 (6): 441-448.
- 44. Schooler N, Rabinowitz J, Davidson M et al. Risperidone and haloperidol in first-episode psychosis: a long-term randomised trial. Early Psychosis Global Working Group. Am J Psychiatry 2005; 162 (5): 947-953.
- 45. Lambert T Selecting patients for novel long-acting antipsychotic therapy. Australas Psychiatry 2006; 14 (1): 38-42.
- 46. Fraser R, Berger G, Killackey E et al. Emerging psychosis in young people: part 3. Key issues for prolonged recovery. Australian Family Physician 2006; 35 (5): 329-333.





