Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
kazuistika / case report
POUŽITIE ARIPIPRAZOLU V KOMBINOVANEJ LIEČBE ANTIPSYCHOTIKAMI
USE OF ARIPIPRAZOLE IN COMBINED ANTIPSYCHOTIC TREATMENT
Ľubomíra Izákova1, Marína Borovská1, Beata Baloghová1
1 Psychiatrická klinika LF UK a UN Bratislava, Slovenská republika
SÚHRN
Izákova Ľ, Borovská M, Baloghová B. Použitie aripiprazolu v kombinovanej liečbe antipsychotikami
Účinnosť a bezpečnosť moderných antipsychotík v liečbe psychotických ochorení predstavujú aj v súčasnosti závažný klinický problém. Hoci terapeutické algoritmy odporúčajú preferovať antipsychotikum v monoterapii, kombinovaná antipsychotická liečba je klinickou realitou. Dôvodom kombinácie antipsychotík je skutočnosť, že doteraz nebolo objavené "ideálne" antipsychotikum s účinkom na celé spektrum klinických symptómov a s maximálnou bezpečnosťou. Navyše, nezriedka je potrebné augmentovať antipsychotickú liečbu, podáva sa komedikácia s iným psychofarmakom, najmä antidepresívom a tymostabilizátorom.
Predkladaná práca sa venuje liečbe kombináciou atypického antipsychotika aripiprazolu s iným antipsychotikom. Prináša literárny prehľad problematiky a súčasne údaje o použití aripiprazolu na Psychiatrickej klinike LF UK a UN v Bratislave. Prezentujú sa aj dve kazuistiky pacientiek so schizofréniou liečených kombinovanou antipsychotickou liečbou.
Klíčová slova: kombinovaná antipsychotická liečba, aripiprazol
SUMMARY
Izáková Ľ, Borovská M, Baloghová B. Use of aripiprazole in combined antipsychotic treatment
Efficacy and safety of modern antipsychotics in the treatment of psychotic disorders are still a serious clinical problem. Although therapeutic algorithms recommend prefer antipsychotic mono-therapy, combined antipsychotic treatment is clinical reality. The reason for combination of antipsychotics is fact, that "ideal" antipsychotic with the effect on the whole spectrum of clinical symptoms and maximally safety, is not discovered, yet. Not infrequently is need to augment antipsychotic treatment, comedication with other psychopharmacs is used, mostly with antidepressant and mood-stabilizer.
The present work deals with treatment of atypical antipsychotic aripiprazole in combination with other antipsychotic. It provides an overview of literature and data of use of aripiprazole at Psychiatric Clinic of Faculty of Medicine Comenius University and University Hospital Bratislava. Two case studies of patients with schizophrenia, treated with combined antipsychotic therapy are also presented.
Key words: combined antipsychotic treatment, aripiprazole
ÚVOD
Účinnosť a bezpečnosť moderných antipsychotík v liečbe psychotických ochorení predstavujú aj v súčasnosti závažný klinický problém. Hoci terapeutické algoritmy odporúčajú preferovať antipsychotikum v monoterapii, kombinovaná antipsychotická liečba je klinickou realitou. Correl et al.1 uvádzajú použitie kombinácie antipsychotík v USA v 13-34 %. Kořínková a Čaplová2 zaznamenali kombinovanú antipsychotickú liečbu u 43 % pacientov liečených na Psychiatrickej klinike LF UK a UN v Bratislave (PK Bratislava). Vyššia účinnosť a bezpečnosť kombinácií, rovnako ako pravidlá ich podávania, nie sú dostatočne preskúmané a overené klinickými štúdiami.
Na Slovensku boli komplexné odporúčania pre liečbu antipsychotikami publikované naposledy v roku 2003.3 Uvádzajú, že v prípade nedostatočného efektu antipsychotika je potrebné zvážiť, či ide o správne stanovenú diagnózu, objektivizovať pravidelné užívanie liekov a ich dostupnosť. V ďalších krokoch sa odporúča zvýšenie dávky antipsychotika. Ak nedôjde k zvýšeniu jeho účinnosti, vhodná je výmena antipsychotika za antipsychotikum s iným mechanizmom účinku. Ako nasledujúca možnosť sa uvádza kombinácia s inými spôsobmi liečby, napríklad s elektrokonvulzívnou terapiou. Niekoľko odporúčaní sa týka aj kombinovanej antipsychotickej liečby. Kombinácia atypického s klasickým antipsychotikom by sa mala chápať tak, že klasické antipsychotikum je adjuvantná liečba a malo by sa podávať v nízkych dávkach. Vyššie dávky potláčajú špecifické vlastnosti atypických antipsychotík. Ďalej sa uvádza, že kombinácia dvoch atypických antipsychotík je možná až v prípade rezistencie na všetky iné spôsoby liečby. Kombinácia klozapínu s iným antipsychotikom má zvyčajne zvýšené riziko nežiaducich účinkov. Súčasné podávanie viac než dvoch antipsychotík prichádza do úvahy len vo výnimočných prípadoch a zvažuje sa prísne individuálne.
Buchanan et al.4 publikovali odporúčania Schizophrenia Patient Outcome Research Team (Schizophrenia PORT) pre psychofarmakologickú liečbu. V odporúčaniach, ktoré nemajú dostatočné "evidence-based" potvrdenie, ale sú často používané v klinickej praxi, sa ku kombinácii antipsychotík vyjadrujú ako k terapeutickej stratégii, ktorá sa často používa u pacientov s nedostatočnou odpoveďou na liečbu monoterapiou antipsychotikami. Uvádza sa, že najviac štúdií, ktoré overovali účinnosť a bezpečnosť kombinovanej liečby, sa zameralo na súčasné podávanie klozapínu a risperidónu.
Dôvodom kombinácie antipsychotík je skutočnosť, že doteraz nebolo objavené "ideálne" antipsychotikum s účinkom na celé spektrum klinických symptómov a s maximálnou bezpečnosťou. Naopak, napriek intenzívnym výskumom v oblasti nových psychofarmák sa v ostatnom čase na náš trh nedostávajú nové molekuly. V klinickej praxi je nezriedka potrebné augmentovať antipsychotickú liečbu, podáva sa komedikácia s iným psychofarmakom, najmä antidepresívom a tymostabilizátorom.
Vyskytujú sa aj prípady, keď psychiater ordinuje pre nedostatočnú účinnosť iné antipsychotikum a v priebehu súčasnej výmeny liekov dôjde k zlepšeniu stavu pacienta. Dôvodom kombinovanej liečby môže byť teda aj obava z vysadenia prvého antipsychotika. Ako výhody správne zvolenej kombinovanej liečby antipsychotikami sa v literatúre uvádzajú optimálnejšia obsadenosť dopamínových D2 receptorov, resp. obsadenosť väčšieho množstva receptorov, vyššia a komplexnejšia účinnosť. Pri niektorých kombináciách sa pozorovalo zmiernenie nežiaducich účinkov. Pridanie ďalšieho antipsychotika umožňuje zníženie dávky pôvodného lieku. Nevýhodou môže byť vyššie riziko manifestácie a intenzity nežiaducich účinkov ako napr. metabolický syndróm, sedacia a extrapyramídový syndróm, pre ktorý je potrebná komedikácia s antiparkinsonikami. Súčasné podávanie viacerých psychofarmák je rizikové aj z hľadiska zvýšenia ceny liečby a predĺženia jej trvania.1,5
POUŽITIE ARIPIPRAZOLU V KOMBINOVANEJ ANTIPSYCHOTICKEJ LIEČBE
Aj v odbornej literatúre sa venuje pozornosť kombinovanej antipsychotickej liečbe, pomerne často sú publikované kazuistiky, menej zaslepené kontrolované štúdie. Predkladaná práca sa venuje kombinácii atypického antipsychotika aripiprazolu s iným antipsychotikom. Aripiprazol sa od iných atypických antipsychotík odlišuje iným farmakodynamickým pôsobením pre svoj duálny účinok v dopamínovom receptorovom systéme. Pri nízkej endogénnej dopamínovej aktivite pôsobí ako parciálny agonista dopamínových D2 receptorov, ale pokiaľ je táto aktivita vysoká, má na dopamínových D2 receptoroch parciálne antagonistický účinok. Súčasne je parciálnym agonistom serotonínových 5-HT1A-receptorov a antagonistom 5-HT2A-receptorov.6 Ovplyvňuje teda pozitívnu a negatívnu schizofrenickú symptomatiku, úzkosť, depresiu a zaznamenal sa vplyv aj na kognitivně funkcie.7 Účinnosť a bezpečnosť liečby aripiprazolom overili viaceré klinické štúdie.8,9,10,11
Aripiprazol sa pre svoj komplementárny farmakodynamický a farmakokinetický profil pomerne často kombinuje s klozapínom, pri jeho nedostatočnej účinnosti najmä u farmakorezistentných pacientov.7 Jedným z mechanizmov pôsobenia tejto kombinácie je vysoká afinita aripiprazolu k D2 receptorom v mezolimbickej oblasti, ktorá dopĺňa naopak nízku afinitu klozapínu a zvyšuje tak celkový antipsychotický účinok.
Rocha a Hara,12 rovnako ako Pigato et al.13 publikovali kazuistiky pacientov, kde sa kombinácia klozapínu a aripiprazolu javila ako výhodná z hľadiska vyššieho antipsychotického účinku. Uvedené potvrdili aj výsledky viacerých otvorených štúdií.14,15,16 Štatisticky signifikantnú redukciu pozitívnych schizofrenických príznakov zaznamenali vo svojej placebom kontrolovanej štúdii Muscatello et al.17 Chang et al.18 štatisticky signifikantnú účinnosť kombinácie klozapínu a aripiprazolu v placebom kontrolovanej štúdii overili len na negatívnu schizofrenickú symptomatiku. V otvorenej štúdii bola zistená redukcia reziduálnych negatívnych a depresívnych príznakov.19 Predmetom dvojito zaslepenej placebom kontrolovanej štúdie Fleischhackera et al.20 bolo priaznivé pôsobenie aripiprazolu na nežiaduce účinky klozapínu. Vo svojej štúdii zaznamenali pokles hmotnosti a normalizáciu lipidového metabolizmu. Niekoľko kazuistík opísalo aj priaznivé ovplyvnenie obsedantno-kompulzívnych príznakov, ktoré sa manifestovali u pacientov so schizofréniou liečených klozapínom.21,22 Redukciu obsedantno-kompulzívnych príznakov však nepotvrdil v placebom kontrolovanej štúdii Chang et al.18 Chiu et al.,23 ktorí indikovali u pacienta aripiprazol ku klozapínu s cieľom zmierniť tardívne dyskinézy opísali v dôsledku kombinovanej liečby zhoršenie psychotických príznakov.
Napriek množstvu publikovaných údajov, ani v súčasnosti nie je možné vysloviť jednoznačné závery, ktoré by potvrdzovali výhody kombinácie aripiprazolu a klozapínu, avšak výsledky realizovaných štúdií dokumentujú význam ďalšieho overovania účinnosti a bezpečnosti uvedeného liečebného algoritmu.
Ako výhoda podávania kombinácie aripiprazolu a risperidónu sa javí pokles hyperprolaktinémie navodenej risperidónom.
Hyperprolaktinémia je častým nežiaducim účinkom antipsychotickej liečby s nepriaznivými akútnymi aj chronickými následkami. Okrem porúch menštruačného cyklu u žien, vedie u obidvoch pohlaví ku galaktorei a sexuálnym dysfunkciám. Z dlhodobého hľadiska sa zvyšuje riziko osteoporózy a nádorov hypofýzy. Sekrécia prolaktínu z laktotropných buniek adenohypofýzy je pod inhibičným vplyvom dopamínu prostredníctvom D2 receptorov na laktotropných bunkách. Antipsychotiká vedú k hyperprolaktinémii mechanizmom blokády týchto D2 receptorov a následne redukciou inhibičného vplyvu dopamínu. Aripiprazol ako parciálny agonista dopamínových D2 receptorov nespôsobuje vzostup hladín prolaktínu. Pri kombinácii jeho účinku s účinkom risperidónu, svojou vyššou afinitou k D2 receptorom v hypodopaminergnom stave navodenom risperidónom, zabraňuje risperidónu v indukcii hyperprolaktinémie. Uvedenú skutočnosť potvrdzujú aj výsledky viacerých otvorených štúdií.24,25 V dvojito zaslepenej kontrolovanej štúdii dokumentujú pokles hyperprolaktinémie navodenej risperidónom Kane et al.26
POUŽITIE ARIPIPRAZOLU NA PSYCHIATRICKEJ KLINIKE LF UK A UN BRATISLAVA
V našich podmienkach autori zistili, že od januára 2010 do konca júna 2011 bol aripiprazol na Psychiatrickej klinike LF UK a UN Bratislava (ďalej PK BA) podávaný 21 pacientom s diagnózou ochorenia z okruhu schizofrénie. U troch pacientov bol v priebehu hospitalizácie pre nedostatočný efekt vysadený. 18 pacientov (10 mužov, 8 žien, priemerný vek 40,2 ? 16,5 roka) užívalo aripiprazol aj pri prepustení z hospitalizácie. Priemerná dávka aripiprazolu bola 20,8 ? 8,1 mg p. d. Aripiprazol v monoterapii užívalo 44,5 % pacientov. U dvoch pacientov (11,1 %) sa použila trojkombinácia antipsychotík Najčastejšie bola podávaná kombinácia s klozapínom. Tab. 1 uvádza použité kombinácie antipsychotík. Z hľadiska dominujúceho syndrómu v klinickom obraze bol súbor rozdelený pomerne homogénne na štyri skupiny: pacienti s dominanciou pozitívnej schizofrenickej symptomatiky, negatívnej schizofrenickej symptomatiky, rovnako vyjadrenej pozitívnej a negatívnej symptomatiky a pacienti s dominujúcim depresívnym syndrómom. U 44,5 % pacientov bola pri prepustení diagnóza uzatvorená ako schizofrénia, u 33,3 % pacientov schizoafektívna porucha a zhodne 11,1% pacientov malo diagnostikovánu akútnu a prechodnú psychotickú poruchu a inú neorganickú psychotickú poruchu. Priemerná dĺžka hospitalizácie pacientov užívajúcich monoterapiu aripiprazolom bola 29,9 dňa a kombináciu s iným antipsychotikom 54,0 dňa. Kombinácia bola použitá častejšie pri závažnejších klinických stavoch.
Na základe uvedeného je možné konštatovať, že na PK BA má aripiprazol svoje zastúpenie v populácii pacientov so psychotickým ochorením v monoterapii aj v kombinovanej liečbe s inými antipsychotikami.
Stratégiu použitia kombinovanej liečby s aripiprazolom, jej účinnosť a bezpečnosť demonštrujú kazuistiky dvoch pacientiek z opísaného súboru.
KAZUISTIKA I
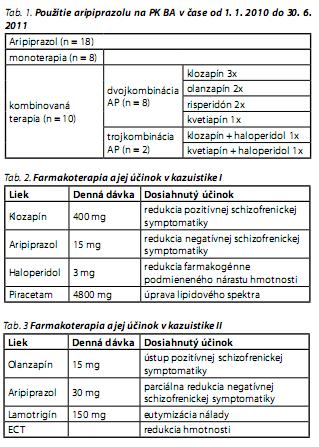
Ide o 38ročnú pacientku opakovane psychiatricky hospitalizovanú s diagnózou paranoidná schizofrénia. Aktuálne bola hospitalizovaná pre dekompenzáciu stavu pri non-compliancii v ambulantnej liečbe. Vstup bol administrovaný ako nedobrovoľný. V rodine pacientky sa nezistila neuropsychiatrická záťaž. Pracovala ako zdravotná sestra, neskôr ako administratívna pracovníčka, od roku 2003 je na plnom ID pre duševné ochorenie. Je rozvedená, partnera nemá, žije s rodičmi v spoločnej domácnosti. Somaticky je zdravá, v detstve mala dvakrát otras mozgu, v minulosti prekonala luetické ochorenie (nakazil ju manžel). Psychiatricky je liečená od svojich 27 rokov (r. 2000). Ambulantne bola nastavená na kombinovanú liečbu klozapínom a ziprasidónom, užívala súčasne anxiolytikum, antiparkinsonikum a nootropikum (klonazepam, biperidén, piracetam), liečbu po ostatnej ambulantnej kontrole vysadila.
V klinickom obraze boli v priebehu aktuálnej hospitalizácie prítomné intrapsychické halucinácie, komentujúce s dopadom na konanie (intrapsychické halucinácie tranzitórne pretrvávali u pacientky niekolko rokov). V myslení boli paranoidné bludy, v priebehu hospitalizácie sa prechodne (2 dni) objavili aj megalomanické bludné obsahy (originárny a inventórny blud), autistické myslenie, zárazy. V správaní bola ambivalencia, ambitendencia. Prítomné boli aj hypobúlia, hypoaktivita, sociálna izolácia, emočná plochosť. Počas hospitalizácie bol opätovne podáváný klozapín v dávke 400 mg p. d., pričom došlo k zlepšeniu stavu, avšak sa zvýraznila hypersalivácia, pre ktorú sa zhoršila spolupráca s pacientkou. Realizovali sa pravidelné kontroly krvného obrazu a biochémie. V klinickom obraze pretrvávala zmiernená pozitívna aj negatívna schizofrenická symptomatika. Následne bol do liečby pridaný aripiprazol (30 mg p. d.). Pri kombinovanej terapii klozapínom 400 mg p. d. a aripiprazolom 30 mg p. d. došlo k ústupu hypersalivácie a k emočnému oživeniu, ale zvýraznila sa dysfória. Aripiprazol bol teda znížený na 15 mg p. d., čo viedlo k eutymizácii nálady a k vymiznutiu halucinácií. Prechodne sa však objavili megalomanické bludné obsahy, s vplyvom na správanie pacientky, ktoré odozneli po pridaní haloperidolu v dávke 3 mg p. d. Kombinovaná liečba klozapínom 400 mg, aripiprazolom 15 mg a haloperidolom 3 mg viedla k zmierneniu pozitívnej a negatívnej schizofrenickej symptomatiky, redukoval sa farmakogénne podmienený hmotnostný nárast (8 kg v priebehu hospitalizácie) a upravilo sa lipidové spektrum (tab. 2). Nedošlo k zmene kognitívnych funkcií, pacientka požadovala pokračovať v terapii nootropikom pre subjektívne hodnotený kognitívny deficit. Pacientka bola za účelom ďalšej rehabilitácie a resocializácie preložená do Psychiatrickej nemocnice Velké Zálužie, kde bola hospitalizovaná na otvorenom oddelení.
KAZUISTIKA II
Ide o 32ročnú ženu celkovo doteraz 1Okrát psychiatricky hospitalizovanú s diagnózou nediferencovaná schizofrénia. Aktuálne bola prijatá na odporučenie ambulantného psychiatra pre dekompenzáciu ochorenia v afektívnej zložke. Vstup bol administrovaný ako dobrovoľný.
Otec pacientky je abúzer alkoholu, iná neuropsychiatrická záťaž sa v rodine nezistila. Pracovala ako zdravotná sestra, od roku 2008 je na plnom ID pre duševné ochorenie. Je slobodná, partnera nemá, žije v spoločnej domácnosti so svojimi rodičmi. Somaticky je zdravá. Psychiatricky je liečená od svojich 17 rokov (r. 1993). V minulosti užívala antipsychotiká klozapín (4 roky), olanzapín, kvetiapín, paliperidón, haloperidol, amisulprid, thioridazin, antidepresíva citalopram, escitalopram, a tymostabilizátor valproát. Prvé štyri antipsychotiká užívala v uvedenom poradí, ďalšie psychofarmaká ako komedikáciu.
V klinickom obraze v priebehu hospitalizácie bola v popredí instabilná psychomotorika, kolísanie nálady od úzkostnej k dysforickej, v domácom prostredí bola zvýšená pohotovosť k afektom hnevu s verbálnou a brachiálnou heteroagresivitou, celkovo však bola expresivita emócií nízka. V priebehu hospitalizácie sme zaznamenali kolísanie nálady k obidvom pólom. V myslení boli opisované zárazy, asociačné skoky, pesimistické obsahy, autoakuzácie, prchavá paranoidita, v domácom prostredí aj suicidálne ideácie. V správaní bola prítomná ambivalencia, ambitendencia. Pozornosť bola dekoncentrovaná, so zníženou tenacitou. Aktuálna hospitalizácia bola rehospitalizáciou v priebehu krátkeho časového úseku (3 mesiace). Pri predchádzajúcej hospitalizácii absolvovala sériu šiestich elektrokonvulzívnych zákrokov a štyri udržiavacie zákroky. Prepustenie sa realizovalo predčasne na vlastnú žiadosť. Odporúčali sa olanzapín 20 mg p. d., haloperidol 4,5 mg p. d. a escitalopram 10 mg p. d. Stav bol hodnotený ako nedostatočne kompenzovaný. Dva týždne pred rehospitalizáciou bola v ambulantných podmienkach pre zhoršenie stavu realizovaná výmena haloperidolu za paliperidón 9 mg, ktorý bol v minulosti u pacientky dostatočne účinný, avšak musel vtedy byť vysadený pre hyperprolaktinémiu a galaktoreu.
Pri prijatí bola u pacientky klinicky prítomná galaktorea, laboratórne potvrdená hyperprolaktinémia. Z uvedeného dôvodu bol paliperidón vysadený a začatá bola komedikácia olanzapínu s aripiprazolom (30mg p. d.). Úprava psychofarmakoterapie sa realizovala súčasne s elektrokonvulzívnou terapiou (ECT), pričom pacientka absolvovala sériu 4 zákrokov. Rovnako ako pri predchádzajúcej hospitalizácii bola ECT pomerne dobre účinná, po jej ukončení však dochádzalo ku zakolísaniu stavu najmä v oblasti afektivity, preto boli podané 3 udržiavacie zákroky v týždňových intervaloch. Ani po nich sa však klinický stav nestabilizoval. Do terapie bol pridaný lamotrigín s postupnou titráciou do dávky 150 mg p. d. (tab. 3). Pacientka absolvovala vychádzky do domáceho prostredia bez zakolísania stavu. Pri kombinovanej terapii olanzapínom 15 mg p. d. a aripiprazolom 30 mg p. d. došlo k ústupu pozitívnej a zmierneniu negatívnej schizofrenickej symptomatiky. Anxiózne depresívne príznaky boli zvolenou komedikáciou AP ovplyvnené parciálne, stabilizácia nálady sa dostavila až pri kombinácii s lamotrigínom. Želateľný bol aj pokles hmotnosti pacientky.
ZÁVER
Literárny prehľad, prehľad použitia aripiprazolu na PK BA a obidve kazuistiky demonštrujú, že atypické antipsychotikum aripiprazol má svoje postavenie v terapii schizofrénie. Napriek odporúčaniam monoterapie antipsychotikami sa v klinickej praxi používa v kombinovanej antipsychotickej liečbe s cieľom zvýšiť účinnosť a bezpečnosť terapie najmä u farmakorezistentných pacientov so schizofrenickým ochorením. Najčastejšia je kombinácia s klozapínom, kde nielen zvyšuje antipsychotický účinok na pozitívne aj negatívne schizofrenické príznaky, ale zmierňuje aj nežiaduce účinky klozapínu. Uvedené výhody kombinácie klozapínu s aripiprazolom sa zaznamenali aj u pacientky opísanej v kazuistike I. Kazuistika II dokumentuje zvýšenie účinnosti a bezpečnosti olanzapínu pri augmentácii aripiprazolom. Limitáciou obidvoch kazuistík je však skutočnosť, že na dosiahnutie dostatočného klinického zlepšenia (parciálnej remisie) boli pacientkám podávané aj iné psychofarmaká.
Vzhľadom k tomu, že v klinickej praxi často nie je možné ovplyvniť celú symptomatiku ochorenia zo schizofrenického spektra, najmä pri jeho niekolkoročnom trvaní, jedným antipsychotikom, indikovaná je kombinovaná antipsychotická liečba. Kombinovaná antipsychotická liečba naznačuje svoje výhody, ale na druhej strane je potrebné pri jej indikácii zohľadňovať aj možné riziká, ktoré vyplývajú z farmakodynamických a farmakokinetických profilov jednotlivých kombinovaných antipsychotík Zvlášť potrebné je venovať pozornosť dávkovaniu, maximálna denná dávka pri monoterapii antipsychotikom nie je zhodná s maximálnou dennou dávkou pri kombinovanej liečbe. Cieľom ďalšieho skúmania preto zostáva definovať jasné pravidlá, ktoré by riadili podávanie kombinovanej liečby.
LITERATÚRA
- 1. Correl CU, Frederickson AM, Kane JM, Manu P. Does antipsychotic polypharmacy increase the risk for metabolic syndrome? Schizophr Res 2007; 89 (1-3): 91-100.
- 2. Kořínková V, Čaplová T. Bezpečnosť liečby antipsychotikami v podmienkach hospitalizácie. Psychiatr prax 2005; 6 (SI): 24.
- 3. Vavrušová L, Kořínková V, Pečeňák J, Korcsog P, Janoška D. Metodický list racionálnej farmakoterapie 31. Racionálna liečba antipsychotikami. Herba 2003; 7 (5-6): 58-65.
- 4. Buchanan RW, Kreyenbuhl J, Kelly DL, Noel JM, Boggs DL et al. Lhe 2009 Schizophrenia PORL Psychopharmacological Lreatment Recommendations and Summary Statements. Schizophrenia Bulletin 2010; 36 (1): 71-93.
- 5. Stahl SM. Antipsychotic polypharmacy: evidence based or eminence based? Acta Psychiatr Scand 2002; 106 (5): 321-322.
- 6. Mohr P. Aripiprazol. Remedia 2006; 16: 543-550.
- 7. Stip E, Lourjman V. Aripiprazole in schizophrenia and schizoaffective disorder: A review. Clin Lher 2010; 32 (Suppl. 1) 3-20.
- 8. Kane JM, Carson WH, Saha AR, McQuade RD, Ingenito GG et al. Efficacy and safety of aripiprazole and haloperidol versus placebo in patients with schizophrenia and schizo affective disorder. J Clin Psychiatry 2002; 63: 763-771.
- 9. Kasper S, Lerman MN, McQuade RD, Saha A, Carson WH et al. Efficacy and safety of aripiprazole vs. haloperidol for long-term maintenance treatment following acute relapse of schizophrenia. Int J Neuropsychopharmacol 2003; 6: 325-337.
- 10. McQuade RD, Stock E, Marcus R, Jody D, Gharbia NA et al. A comparison of weight change during treatment with olanzapine or aripiprazole: results from a randomized, double-blind study. J Clin Psychiatry 2004; 65 (Suppl. 18): 47-56.
- 11. Potkin SG, Saha AR, Kujawa MJ, Carson WH, Ali M et al. Aripiprazole, an antipsychotic with a novel mechanism of action, and risperidone vs. placebo in patients with schizophrenia and schizo affective disorder. Arch Gen Psychiatry 2003; 60: 681-690.
- 12. Rocha FL, Hara C Benefits of combining aripiprazole to clozapine: three case reports. Prog Neuropsychopharmacol Biol Psychiatry 2006; 30 (6): 1167-1169.
- 13. Pigato G, Loffanin L, Perini GI. Is a high dosage aripiprazole-clozapine combination an effective strategy for treatment-resistant schizophrenic patients: A case report. Prog Neuropsychopharmacol Biol Psychiatry 2009; 33(1) : 153-155.
- 14. Abu-Lair F, Kopitz J, Bergemann N. Clozapine augmented with aripiprazole in 5 patients with schizophrenia. J Clin Psychopharmacol 2006; 26 (6): 669-671.
- 15. De Risio A, Pancheri A, Simonetti G, Giannarelli D et al. Add-on aripiprazole improves outcome in clozapine-resistant schizophrenia. Prog Neuro Psychopharmacol Biol Psychiatry 2011 Jun 1; 35 (4): 1112-1116. Epub 2011 Apr 5.
- 16. Ziegenbein M, Wittmann G, Kropp S. Aripiprazole augmentation of clozapine in treatment-resistant schizophrenia: a clinical observation. Clin Drug Investig 2006; 26 (3): 117-124.
- 17. Muscatello MR, Bruno A, Pandolfo G, Micó U, Scimeca G et al. Effect of aripiprazole augmentation of clozapine in schizophrenia: A double-blind, placebo-controlled study. Schizophr Res 2011; 127: 93-99.
- 18. Chang JS, Ahn YM, Park HJ, Lee KY, Kim SH et al. Aripiprazole augmentation in clozapine-treated patients with refractory schizophrenia: an 8-week, randomized, double-blind, placebo-controlled trial. J Clin Psychiatry 2008; 69: 720-731.
- 19. Mitsonis C, Dimopoulos NP, Mitropoulos PA, Kararizou EG, Katsa AN et al. Aripiprazole augmentation in management of residual symptoms in clozapine-treated outpatients with chronic schizophrenia: an open-label pilot study. Prog Neuropsychopharmacol Biol Psychiatry 2007; 31: 373-377.
- 20. Fleischhacker WW, Heikkinen ME, Olié JP, LandsbergW, Dewaele P et al. Effects of adjunctive treatment with aripiprazole on body weight and clinical efficacy in schizophrenia patients treated with clozapine: a randomized, double-blind, placebo-controlled trial. Int J Neuropsychopharmacol 2010; 12: 1-11.
- 21. Englisch S, Esslinger C, Inta D, Weinbrenner A, Peus V et al. Clozapine-Induced Obsessive-Compulsive Syndromes Improve in Combination With Aripiprazole. Clin Neuropharmacol 2009; 32 (4): 227-229.
- 22. Peters B, de Haan L. Remission of schizophrenia psychosis and strong reduction of obsessive-compulsive disorder after adding clozapine to aripiprazole. Prog Neuropsychopharmacol Biol Psychiatry 2009; 33 (8): 1576-1577.
- 23. Chiu YH, Chen ChH, Lu ML. Worsening psychosis after adding aripiprazole to clozapine (Letter to the Editor). Prog Neuropsychopharmacol Biol Psychiatry 2011; 35: 291-292.
- 24. Byerly MJ, Marcus RN, Lran QV, Eudicone JM, Whitehead R et al. Effects of aripiprazole on prolactin levels in subjects with schizophrenia during cross-titration with risperidone or olanzapine: analysis of randomized, open-label study. Schizophr Res 2009; 107: 218-222.
- 25. Chen CK, Huang YS, Ree SC, Hsiao CC. Differential add-on effects of aripiprazole in resolving hyperprolactinemia induced by risperidone in comparison to benzamide antipsychotics. Prog Neuropsychopharmacol Biol Psychiatry 2010; 34: 1495-1499.
- 26. Kane JM, Correl CU, Goff DC, Kirkpatrick B, Marder SR et al. A multi-center, randomized, double-blind, placebo-controlled, 16-week study of adjunctive aripiprazole for schizophrenia or schizo affective disorder inadequately treated with quetiapine or risperidone monotherapy J Clin Psychiatry 2009; 70: 1348-1357.





