Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
souborný článek / review article
OLANZAPIN PAMOÁT VE SPEKTRU ANTIPSYCHOTIKS DLOUHODOBÝM ÚČINKEM
OLANZAPINE PAMOATE IN THE SPECTRUM OF LONG-ACTING ANTIPSYCHOTICS
Jiří Masopust1, Jaromír Hons2
1 Psychiatrická klinika LFHK a FNHK, Hradec Králové
2 Oddělení psychiatrie, Krajská nemocnice Liberec
2 Oddělení psychiatrie, Krajská nemocnice Liberec
SOUHRN
Masopust J, Hons J. Olanzapin pamoát ve spektru antipsychotik s dlouhodobým účinkem
V minulosti byla v depotní formě dostupná jen antipsychotika první generace, jejichž nežádoucí účinky často komplikovaly výsledek dlouhodobé léčby. Olanzapin pamoát je další antipsychotikum druhé generace ve formě injekcí s dlouhodobým účinkem. V klinických studiích byla účinnost olanzapin pamoátu prokázána v akutní i udržovací léčbě schizofrenie.
Klíčová slova: nonadherence, injekční antipsychotika s dlouhodobým účinkem, schizofrenie, olanzapin pamoát
SUMMARY
Masopust J, Hons J. Olanzapine pamoate in the spectrum of long-acting antipsychotics
First generation antipsychotics were only available in long-acting depot preparations in the past, with common maintenance treatment results complicated by adverse effects. Olanzapine pamoate is another second generation antipsychotic available in long-acting injections. The efficacy for acute and maintenance treatment of olanzapine pamoate was demonstrated in clinical trials in patients with schizophrenia.
Key words: non-adherence, antipsychotic long-acting injections, schizophrenia, olanzapine pamoate
ÚVOD
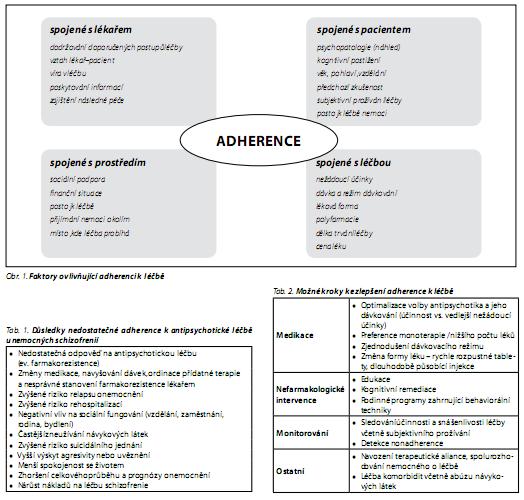
Dlouhodobá léčba antipsychotiky u pacientů se schizofrenií výrazně snižuje frekvenci recidiv onemocnění.1 Jedním z klíčových faktorů ovlivňujících výsledek léčby je spolupráce nemocných. Částečná adherence (nepravidelné užívání nebo svévolné upravování denní dávky léku) nebo nonadherence (úplné odmítání nebo nepřijímání medikace)2 se vyskytuje přibližně u poloviny nemocných schizofrenií.3 Faktory ovlivňující spolupráci souvisejí se samotným pacientem, s prostředím, ve kterém žije, nebo s lékařem a léčbou4 (obr. 1).
Z vedlejších nežádoucích účinků farmakologické léčby negativně ovlivňují postoj k antipsychotické medikaci především sedace, extrapyramidové nežádoucí účinky, akatizie, sexuální dysfunkce a nárůst hmotnosti. Nepříjemně prožívané nežádoucí účinky v počátcích antipsychotické léčby mohou negativně ovlivnit spolupráci při dlouhodobé léčbě.5 Zlepšení subjektivního prožívání v prvních týdnech antipsychotické léčby se ukazuje jako významný prediktor nástupu remise, dlouhodobé prognózy a adherence k léčbě.6 Důležitým faktorem pro adherenci je také náhled onemocnění, vztah lékař-pacient a okolnosti při přijetí do nemocnice.7 Nedostatečná adherence je nejčastější příčinou recidívy onemocnění a má řadu závažných důsledků pro pacienta a jeho okolí8 (tab. 1).
Možnosti k posuzování a zlepšení adherence shrnuje tab. 2. Dotazování či sebeposuzovací stupnice, počítání léků a vyzvednutých receptů nebo systémy zaznamenávající otevření krabičky s lékem (MEMS - medication event monitoring system) nejsou příliš spolehlivé a stanovení plazmatických koncentrací antipsychotik nebo jiné metody nejsou v současné době v České republice běžně dostupné. Podávání antipsychotika s dlouhodobým účinkem nám při jistotě, že nemocný lék užil, umožňuje včasné odhalení nonadherence, pokud se nedostaví k aplikaci injekce.
ANTIPSYCHOTIKA S DLOUHODOBÝM ÚČINKEM - HISTORIE A SOUČASNOST
Depotní antipsychotika byla syntetizována v 60. letech 20. století s cílem zlepšení výsledků dlouhodobé léčby schizofrenie. V roce 1966 byl jako první do klinické praxe uveden fiufenazin enantát, o rok a půl později fiufenazin dekanoát. Léčba těmito preparáty měla v klinických studiích významný vliv na snížení frekvence recidiv nemoci a délky hospitalizace u nemocných schizofrenií.9, 10 S podobným léčebným účinkem byl později uveden na trh také flupentixol dekanoát.11 Z antipsychotik druhé generace byl dosud k dispozici pouze risperidon mikrosféry (Risperdal Consta firmy Janssen-Cilag). Nyní přichází na trh olanzapin pamoát (Zypadhera firmy Eli Lilly) a brzy také paliperidon palmitát (Xeplion firmy Janssen-Cilag). Depotní antipsychotika se stala častou volbou v udržovací léčbě nemocných s psychotickými poruchami. Ve Velké Británii je těmito preparáty v současné době ambulantně léčeno až 80 % nemocných psychotickými poruchami.12 Ve Švédsku a Rakousku je to přibližně 50 % pacientů,13, 14 v Německu 20-30 % a v USA 12-20 %.15 Klinické užití depotních antipsychotik se v psychiatrii postupně rozšířilo a dnes jsou indikována k léčbě u nemocných s nepsychotickými poruchami, která vyžaduje dlouhodobou medikaci antipsychotiky (některé formy mentálních retardací, sexuálních deviací, poruch osobnosti atd.). Podle dat získaných z Evropy, USA a Austrálie z programů POMH (Prescribing Observatory for Mental Health) užívá antipsychotika v depotní formě čtvrtina až třetina nemocných schizofrenií.16
Trvalé podávání depotních antipsychotik snižuje riziko recidívy nemoci, a těžiště jejich užití je tedy zejména v udržovací léčbě. Randomizované kontrolované studie (RCT) srovnávající adherenci dosud neprokázaly superioritu depotních antipsychotik nad perorálními. Recentně byly například publikovány studie neprokazující superioritu dlouhodobě působícího risperidonu nad perorálními preparáty v prevenci rehospitalizace17 a nad perorálním aripiprazolem v čase do vysazení léčby, dalšího relapsu či délce remise.18 Nedávná metaanalýza Leuchtové19 zahrnující 10 RCT trvajících alespoň 1 rok a celkem 1672 převážně ambulantních pacientů ukázala, že depotní antipsychotika byla významně účinnější než perorální v prevenci relapsu a méně často byla vysazena pro neúčinnost. Mezi oběma skupinami ale nebyl rozdíl v adherenci, počtu rehospitalizací a přerušení léčby z jakékoliv příčiny a pro nežádoucí účinky. Výsledek může být ovlivněn limitacemi kontrolovaných studií a zejména vysokou adherenci zařazených pacientů (v uvedené metaanalýze bylo zastoupení nonadherentních pacientů v obou skupinách několikanásobně nižší, než je uváděno u pacientů s diagnózou schizofrenie), čímž je výhoda depotních preparátů neutralizována. Klinické praxi bližší jsou observační nerandomizované studie. Ve finské observační studii20 bylo riziko rehospitalizace a přerušení léčby z jakékoliv příčiny u nemocných léčených depotními preparáty významně nižší než u pacientů užívajících perorální antipsychotika.
FARMAKOLOGICKÉ CHARAKTERISTIKY ANTIPSYCHOTIK S DLOUHODOBÝM ÚČINKEM
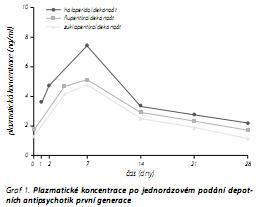
Většina depotních forem antipsychotik první generace byla vytvořena esterifikací s mastnými kyselinami a rozpuštěním v olejovém vehikulu. Chemická forma depotního preparátu vychází z chemických vlastností molekuly antipsychotika, proto nelze z konkrétního antipsychotika vyrobit jakékoliv depotům (ester, pamoát, mikrosféry). Prodloužený účinek esterifikovaných neuroleptik je způsoben pomalou resorpcí z olejového intramuskulárního depa s následnou pomalou hydrolýzou a uvolněním účinné látky. Je tak dosaženo stabilní plazmatické koncentrace účinné látky a klinického účinku po dobu 2-4 týdnů (obr. 2). Druhým způsobem prodlouženého působení bylo syntetizování neuroleptik s pomalou metabolizací ze skupiny difenylbutylpiperidinů (pimozid, penfluridol, fluspirilen).21 Prodloužený účinek dlouhodobě působícího risperidonu, který je v klinickém užívání od r. 2002, je zajištěn uvolňováním účinné látky z mikrosfér syntetizovaných z biodegradovatelného polymeru kyseliny glykolové a laktátu.22
Plazmatická koncentrace účinné látky se stabilizuje až po několika aplikacích depotního preparátu a v prvních týdnech léčby může kolísat. Zvyšování plazmatické koncentrace bez navyšování dávky trvá týdny a ustálené plazmatické koncentrace s žádoucím klinickým účinkem lze dosáhnout díky kumulaci během 6-8 týdnů.23 Z tohoto důvodu může být depotní preparát v prvních týdnech léčby kombinován s perorální léčbou. Z nových depotních antipsychotik druhé generace je perorální suplementace doporučena u risperidonu mikrosfér v prvních třech týdnech, naopak není třeba při podání olanzapin pamoátu či paliperidon palmitátu.
KLINICKÉ UŽITÍ ANTIPSYCHOTIK S DLOUHODOBÝM ÚČINKEM
Indikací depotních antipsychotik je udržovací léčba u nemocných psychotickými poruchami, zejména schizofrenií, u kterých dochází k opakovaným recidívam nemoci spojeným s částečnou nebo úplnou nonadherencí. Depotní formy antipsychotik jsou používány také u nemocných afektivními poruchami, zejména bipolární poruchou s častým výskytem manických nebo smíšených epizod, k léčbě některých forem sexuálních deviací s nebezpečím agresivního chování a poruch osobnosti. V nižších dávkách a se zvýšenou opatrností též k léčbě nemocných s eretickou formou mentální retardace. Depotní antipsychotika by měla být indikována jen u nemocných, kteří již antipsychotika užívali. Lékem první volby jsou depotní antipsychotika u nemocných s nízkou adherenci k léčbě perorálními formami antipsychotik ochotných docházet k aplikacím injekčních forem; dále u nemocných agresivních v rámci recidívy nemoci, kde nelze předpokládat pravidelné užívání perorálních forem antipsychotik ani kontrolu tohoto užívání. Využíváme je také při malabsorpci z gastrointestinálního traktu nebo při odchylkách v metabolismu. V těchto případech pomocí perorální formy nelze dosáhnout potřebné plazmatické koncentrace antipsychotik nebo jejich aktivních metabolitů.
Výsledky dvojitě slepých prospektivních studií potvrdily roli depotních antipsychotik v dlouhodobé léčbě u nemocných schizofrenií s častými recidívami, chronického typu i u nemocných po první epizodě.24, 25, 26, 27 Výskyt nonadherence v této fázi nemoci je častý. Pro podávání depotních antipsychotik již při první epizodě máme jen málo dat z klinických studií.28, 29 Indikace depotních antipsychotik u nemocných schizofrenií rezistentních na léčbu je předmětem diskuse. Jen málo psychiatrů před vynesením diagnostického závěru rezistence testuje u svých pacientů plazmatické koncentrace antipsychotika. Opakované recidívy nemoci způsobené nonadherencí mohou přispět k rezistenci. Je však třeba rozpoznat tzv. nepravou rezistenci způsobenou sníženou biologickou dostupností nebo rychlým metabolismem antipsychotika, které se u některých pacientů léčených perorálně mohou vyskytovat.30
Klinický účinek většiny depotních antipsychotik nastupuje s latencí 2-3 dnů, a nejsou proto účinná v tišení akutního neklidu či při akutní léčbě exacerbace psychotických poruch.31 Výjimkou je zuklopentixol, který je k dispozici také v "semidepotní" formě acetátu v olejovém vehikulu s nástupem účinku za 4-5 hodin a délkou působení 1-3 dny. Je proto indikován v léčbě nemocných s akutním neklidem či agresivitou. Podle formy a účinné látky je spektrum doby účinku depotních preparátů antipsychotik od 1 týdne (fluspirilen, penfluridol) do 4 týdnů (flufenazin, oxyprotepin, haloperidol, flupentixol, zuklopentixol).
Obecně platí doporučení začít léčbu nižšími dávkami depotních antipsychotik, jejichž klinický účinek je při lepší snášenlivosti srovnatelný s dávkami vyššími.32 Všechny preparáty by měly být podávány pokud možno v nejdelších intervalech doporučených výrobcem. Není prokázáno, že podávání v kratším intervalu, než je doporučeno, zvýší klinický účinek. Dojem zhoršení klinického stavu u některých pacientů v řádech dní před aplikací další dávky depotního antipsychotika bývá dáván mylně do souvislosti s poklesem plazmatické koncentrace léku. V řádu hodin, u některých preparátů v řádu dní, se plazmatická koncentrace antipsychotika sice snižuje, ale pomalu a vždy jen po injekci. Riziko zhoršení klinického stavu je tak u nemocných léčených depotními antipsychotiky spíše po aplikaci injekce. V klinických studiích docházelo k recidívam nemoci po vysazení depotních antipsychotik za 3-6 měsíců, tedy přibližně za dobu, která je potřebná k úplnému vyloučení depotního preparátu z krve.32
Výhodou depotních antipsychotik je na rozdíl od perorálních forem i krátkodobě působících intramuskulárně aplikovaných antipsychotik udržení terapeutické koncentrace účinné látky minimálně 7 dní po aplikaci.16 Forma hlubokého intramuskulárního podání zajišťuje vpravení plné dávky léku do organismu nemocného. Farmakokinetika depotních preparátů nabízí ve srovnání s perorálními preparáty sníženou míru variability absorpce a vyloučení metabolizace při prvním průchodu játry (tzv. "first-pass efektu"). Vyšší biologická dostupnost umožňuje aplikaci nižších celkových dávek a tím snížení rizika nežádoucích účinků.33 Výhodou je také pravidelný kontakt nemocného se zdravotnickým personálem při periodické aplikaci depotního preparátu.16
Nevýhodou depotních preparátů je zhoršená manipulace s dávkou v kratším časovém intervalu. Snížená flexibilita dávkování zhoršuje možnost rychlé úpravy léčby v kontextu klinického stavu nemocného. Problematickou situací je případná kumulace antipsychotika v organismu. Dochází k ní při kombinaci s jinými preparáty a vede k manifestaci nežádoucích účinků nebo komplikací léčby. U depotních preparátů antipsychotik první generace (API) je riziko výskytu extrapyramidového syndromu (EPS) včetně tardivních forem dyskinéz (TD) , příznaků spojených s hyper-prolaktinémií,34 sekundárních negativních příznaků, apaticko-abulického syndromu či indukce deprese. Neexistují přesvědčivá data o významně vyšším výskytu nežádoucích účinků při léčbě depotními preparáty ve srovnání s perorálními formami.16 Přestože byl při léčbě depotními antipsychotiky zaznamenán zvýšený výskyt EPS a TD ve srovnání s léčbou perorálními formami,35 výsledky metaanalýzy srovnávacích studií účinku API ukazují podobnou frekvenci jejich výskytu při užívání depotních i perorálních forem.36 V metaanalýze Leuchtové19 nebyl rozdíl mezi oběma skupinami antipsychotik v přerušení léčby z důvodu nežádoucích účinků. Zvýšené riziko výskytu pohybových poruch bylo zaznamenáno u depotního flufenazinu.34 Ke snížení rizika rozvoje závažnějších a dlouhodobých vedlejších nežádoucích účinkuje proto vhodné zejména u depotních API podat před začátkem léčby tzv. testovací dávku. Lze tak ověřit nejen zvýšenou citlivost nemocného k rozvoji extrapyramidových příznaků, ale také případnou citlivost nemocného na olejový roztok. Při aplikaci všech depotních forem API může dojít k akutním nebo chronickým reakcím v místě vpichu, zejména při aplikaci vysoké dávky nebo většího objemu preparátu.37 Při dlouhodobé léčbě depotními preparáty jsou v ustáleném stavu plazmatické hladiny antipsychotika výrazně vyšší a použití testovací dávky tak umožňuje ověřit tolerabilitu jen jednorázově podané a malé dávky antipsychotika.38 Testovací dávky depotních API jsou v tab. 3. U depotních preparátů antipsychotik druhé generace (AP2) není aplikace testovací dávky vzhledem k jejich nízkému potenciálu k rozvoji EPS a nealergennímu charakteru vodního vehikula nutná.
OLANZAPIN S DLOUHODOBÝM ÚČINKEM
Olanzapin je dibenzodiazepinové antipsychotikum ze skupiny multireceptorových antagonistů (MARTA), které je v tabletové formě dostupné od roku 1996. Vysoká účinnost a celková úspěšnost olanzapinu v léčbě schizofrenie je podložena důkazy z metanalýz41, 42 i velkých nezávislých observačních studií.43, 44 Receptorový profil olanzapinu znamená nízký potenciál k indukci extrapyramidových nežádoucích účinků. Z vedlejších nežádoucích účinků je při užívání olanzapinu zvýšené riziko nárůstu hmotnosti a výskytu metabolických příznaků, nízké riziko rozvoje ortostatické hypotenze, ospalosti, sedace a pouze přechodné elevace hladiny prolaktinu. V klinickém užití je vedle tabletové a rychle rozpustné formy také krátkodobě působící intramuskulární forma olanzapinu. Indikace olanzapinu byla vedle léčby schizofrenie rozšířena na terapii mánie v rámci bipolární poruchy a prevenci recidívy u pacientů s bipolární poruchou, u kterých byla léčba manické epizody olanzapinem účinná.
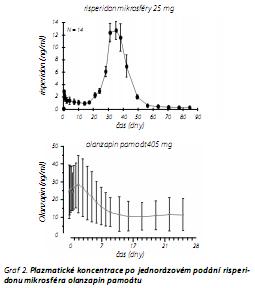
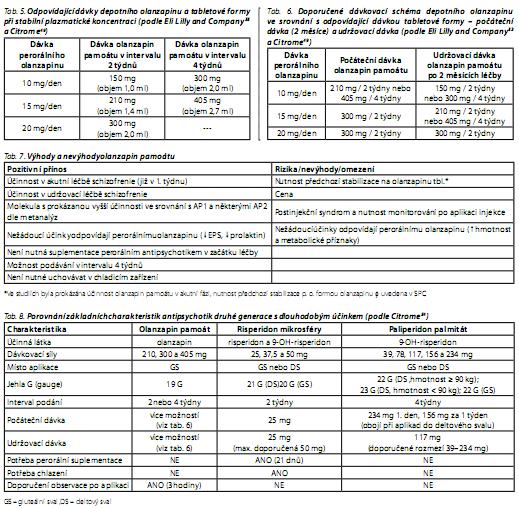
Dlouhodobě působící olanzapin pamoát monohydrát má formu krystalické soli složené z olanzapinu a kyseliny pamoové. Sůl olanzapin pamoátu se po injekční aplikaci do svalu pomalu (po dobu více než 4 týdnů) rozpouští na obě komponenty, "čistý" olanzapin a farmakologicky neaktivní kyselinu pamoovou, které se dostávají do krevního oběhu. Vzhledem k rychlému vzestupu plazmatických hladin po jednorázové aplikaci olanzapin pamoátu není třeba podávat antipsychotikum v perorální formě na začátku léčby (obr. 3). Poločas eliminace depotního preparátu je 30 dnů. U tabletové formy je to 30 hodin. Absorpce a eliminace je dokončena za šest až osm měsíců po poslední injekci. Farmakokinetika různých dávek olanzapin pamoátu byla sledována v otevřené studii s 282 pacienty45 K dosažení stabilní plazmatické koncetrace (steady-state) došlo po 3 měsících podávání. Ukazuje se, že k dosažení stabilní plazmatické koncentrace je ve většině případů třeba aplikovat 3-5 injekcí. Četnost relapsů onemocnění byla vyšší v období aplikace několika prvních injekcí u pacientů s nižšími dávkami olanzapin pamoátu odpovídajícími 10-15 mg tabletové formy46 Z tohoto důvodu výrobce doporučuje v prvních dvou měsících používat vyšší "nasycovací" dávku (tab. 6).
S olanzapin pamoátem byly provedeny dvě randomizované kontrolované a několik otevřených studií. V osmitýdenní dvojitě slepé placebem kontrolované studii47 byla nemocným v akutní fázi schizofrenního onemocnění (n = 404) přiřazena léčba olanzapin pamoátem 405 mg v intervalu 4 týdnů, 300 mg nebo 210 mg po 2 týdnech nebo placebo každé 2 týdny. Léčba všemi dávkami účinné látky byla na konci studie významně účinnější než léčba placebem v poklesu celkového skóru PANSS (Positive and Negative Symptom Scale). U pacientů užívajících 405 mg/4 týdny a 300 mg/2 týdny bylo významné zlepšení patrné již třetí den léčby. Na konci prvního týdne léčby bylo zaznamenáno ve srovnání s placebem významné zlepšení klinického stavu u nemocných léčených všemi dávkami olanzapin pamoátu.47 Dvojitě slepá studie kontrolovaná olanzapinem v perorální formě trvala 24 týdnů.46 Zařazeni byli stabilizovaní nemocní, kterým byl předtím podáván olanzapin perorálně po dobu 4-8 týdnů. Pacienti byli rozděleni do skupin užívajících depotní olanzapin ve fixní dávce 150 a 300 mg/2 týdny, 400 mg/4 týdny a 45 mg/4 týdny nebo nadále olanzapin v tabletách (ve flexibilních dávkách 10-20 mg pro die). Skupiny se mezi sebou významně nelišily ve výskytu exacerbací schizofrenního onemocnění (93% bez exacerbace u tabletové formy oproti 84%, 90% a 95% u depotní formy ve stoupající dávce).46
V otevřené studii (n = 931) byla perorální suplementace olanzapinem (v průměrné dávce 10,8 mg/den) použita pouze u 21 % pacientů na přechodnou dobu (medián = 31 dní). Jednalo se především o nemocné s větší závažností onemocnění a nižší počáteční dávkou depotního olanzapinu.48
Vedlejší nežádoucí účinky depotního olanzapinu jsou podobné jako u perorální formy. Ve 24týdenní studii46 byly nejčastějšími nežádoucími účinky nárůst hmotnosti (7,2% u depotní vs. 7,5% u perorální formy), nespavost (7,2% vs. 4,0 %), nazofaryngitida (4,3% u obou forem), úzkost (4,8 % vs. 2,8 %) a ospalost (3,8 % vs. 2,8%). Ve skupině nemocných s "vysokou" dávkou depotního olanzapinu (300 mg/2 týdny; odpovídá 20 mg denně perorální formy) byl zjištěn vyšší nárůst hmotnosti, elevace hladiny prolaktinu a triglyceridů oproti dávkám nižším odpovídajícím dávce olanzapinu 10-15 mg denně. U dvou nemocných se objevila sedace a delirium v důsledku predávkovaní olanzapinem zřejmě při intravaskulární injekci. Lokální reakce v místě vpichu se objevila ve 3 % případů (n = 30). Souhrnně ve studiích s olanzapin pamoátem byla hlášeným nežádoucím účinkem častějším než placebo sedace.
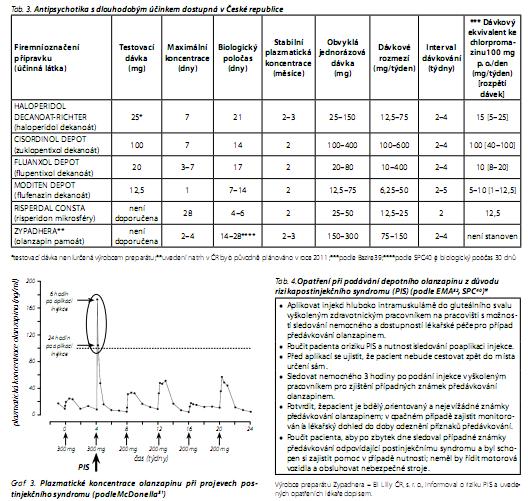
U 0,07 % injekcí a 1,4 % pacientů v dlouhodobé studii se vyskytly známky tzv. postinjekčního syndromu (PIS; v zahraniční literatuře se můžeme setkat se zkratkou PDSS - post-injection delirium/sedation syndrome). Příznaky odpovídaly predávkovaní olanzapinem. Byla přítomna sedace od mírné formy až po kóma a/nebo delirium, které zahrnovalo zmatenost, dezorientaci, agitovanost, úzkost a kognitivní změny. Vyskytly se též extrapyramidové příznaky, dysartrie, ataxie, agresivita, závratě, slabost, hypertenze a křeče. V 80 % případů se potíže rozvinuly v první hodině po aplikaci injekce, zřídka 1-3 hodiny a vzácně po 3 hodinách od podání. Reakci nelze predikovat. Nejsou zatím známy charakteristiky "rizikového" pacienta. Potenciálními faktory predisponujícími k PIS mohou být vyšší dávka (větší objem), vyšší věk a nižší BMI (Body Mass Index).49 V žádném případě PIS nedošlo k bezprostřednímu ohrožení života. K úplnému zotavení z PIS dochází po 1,5 až 72 hodinách50 a dvě třetiny pacientů po prodělaném PIS pokračovaly v léčbě depotním olanzapinem.49 Mechanismus vzniku PIS není jasný. Nález vysokých plazmatických koncentrací olanzapinu u nemocných s PIS (obr. 4) vede k úvahám o možnosti náhodného proniknutí olanzapinu do krve při aplikaci, např. poraněním cévy jehlou. Vyšší rozpustnost olanzapinu pamoátu v krvi než ve svalu může způsobit prudkou elevaci hladin s klinickými známkami intoxikace olanzapinem.51 V souvislosti s výskytem PIS je na základě doporučení EMA nutné dodržovat některá opatření (tab. 4). Dávkování olanzapin pamoátu je uvedeno v tab. 5 a 6. Výhody a omezení olanzapin pamoátu shrnuje tab. 7. V tab. 8 jsou porovnány základní charakteristiky nových AP2 s dlouhodobým účinkem.
Olanzapin pamoát je určen pro udržovací léčbu schizofrenie u dospělých pacientů dostatečně stabilizovaných akutní léčbou perorálním olanzapinem. Slouží k prevenci relapsů u nemocných s exacerbacemi psychózy při snížené adherenci k léčbě. Nutnost předchozí stabilizace při léčbě perorální formou olanzapinu je přímo uvedena v SPC. Vzhledem k uvedeným omezením a opatřením (tab. 4) bude nutná podrobná edukace nemocného a rodiny, nejlépe za pomoci předtištěných materiálů. Interval předepsaný pro observaci po aplikaci injekce nemusí být jen nevýhodou. Lze jej využít pro psychoedukaci a další terapeutické programy, jejichž realizace bude vyžadovat vhodné prostory a přizpůsobení časového harmonogramu. Podávání olanzapin pamoátu proto zřejmě bude soustředěno zejména do specializovaných poraden a denních stacionářů při lůžkových zařízeních či "depotních" ambulantních center. V případě vzácného výskytu PIS je třeba zajistit observaci nemocného do odeznění příznaků. Při předpokladu, že se jedná o intoxikaci olanzapinem, je tedy vhodná hospitalizace na lůžku interního oddělení či krátké sledování na "emergency" (postup dle místně příslušných zvyklostí a organizační struktury). Ve většině případů PIS probíhalo pouze sledování a symptomatická léčba intoxikace.
ZÁVĚR
Léčba antipsychotikem s dlouhodobým účinkem v injekční formě umožňuje lepší kontrolu nad užitím léku a včasné odhalení nonadherence, pokud se pacient nedostaví k aplikaci preparátu. Donedávna jsme měli k dispozici pouze depotní formy API. Výsledek léčby byl často negativně ovlivněn výskytem nežádoucích účinků. Možnost využití preparátů s dlouhodobým účinkem o AP2 nám umožňuje zlepšit celkovou úspěšnost léčby nemocných schizofrenií. Olanzapin je po risperidonu dalším AP2, které bude v ČR dostupné ve formě dlouhodobě působících injekcí. Klinická účinnost olanzapin pamoátu byla prokázána v akutní i udržovací léčbě schizofrenie.46, 47 Profil vedlejších nežádoucích účinků odpovídá perorální formě olanzapinu. Jistým omezením je nutnost monitorování stavu pacienta několik hodin po aplikaci injekce. Přesto převažuje přínos v možnosti podávání vysoce účinného antipsychotika druhé generace v depotní formě v intervalu 4 týdnů. Možnosti dlouhodobé udržovací léčby antipsychotiky tak dostávají opět nový rozměr.
LITERATURA
- 1. Perkins DO, Gu H, Weiden PJ et al. Predictors of treatment discontinuation and medication nonadherence in patients recovering from a first episode of schizophrenia, schizophreniform disorder, or schizoaffective disorder: a randomized, double-blind, flexible-dose, multicenter study. J Clin Psychiatry 2008; 69: 106-113.
- 2. Švestka J, Bitter I. Nonadherence to antipsychotic treatment in patients with schizophrenic disorders. Neuroendocrinol Lett 2007; 28 (Suppl. 1): 95-116.
- 3. Valenstein M, Ganoczy D, McCarthy JF et al. Antipsychotic adherence over time among patients receiving treatment for schizophrenia: a retrospective review. J Clin Psychiatry 2006; 67: 1542-1550.
- 4. Fleischhacker WW, Oehl MA, Hummer M. Factors influencing compliance in schizophrenia patients. J Clin Psychiatry 2003; 64 (Suppl 16): 10-13.
- 5. Van Putten, T, May PRA, Marder SR. Akathisia with haloperidol and thiothixene. Arch Gen Psychiatry 1984; 41: 1036-1039.
- 6. de Haan L, Nimwegen L, Amelsvoort T, Dingemans P, Linszen D. Improvement of subjective well-being and enduring symptomatic remission, a 5-year follow-up of first episode schizophrenia. Pharmacopsychiatry 2008; 41: 125-128.
- 7. Day JC, Bentall RP, Roberts C et al. Attitudes toward antipsychotic medication. Arch Gen Psychiatry 2005; 62: 717-724.
- 8. Llorca PM. Partial compliance in schizophrenia and the impact of patient outcomes. Psychiatry Res 2008; 161: 235-247.
- 9. Denham J, Adamson L. The contribution of fluphenazine enanthate and decanoate in the prevention of readmission of schizophrenic patients. Acta Psychiatr Scand 1971; 47: 420-430.
- 10. Johnson DAW, Freeman HL. Long-acting tranquillisers. Practitioner 1972; 208: 395-400.
- 11. Gottfries GC, Green L. Fluphenthixol decanoate - in treatment o outpatients. Acta Psychiatr Scand Suppl 1974; 225: 15-24.
- 12. Johnson DAW. United Kingdom: neuroleptic relapse prevention. In: Guidelines for Neuroleptic Relapse Prevention in Schizophrenia (Kissling W, ed.): 45. Springer; 1991.
- 13. Dencker SJ. Sweden: neuroleptic relapse prevention. In: Kissling W (ed). Guidelines for Neuroleptic Relapse Prevention in Schizophrenia: 24. Springer; 1991.
- 14. Fleischhacker WW, Meise U. Austria: the current status of maintenance treatment in schizophrenia. In: KisslingW, ed. Guidelines for Neuroleptic Relapse Prevention in Schizophrenia: 13. Springer; 1991.
- 15. Johnson DAW. Historical perspective on antipsychotic long-acting injections. Br J Psychiatry 2009; 195: 7-12.
- 16. Barnes TRE, Shingleton-Smith A, Paton C. Antipsychotic long-acting injections: prescribing practice in the UK. Br J Psychiatry 2009; 195: 37-42.
- 17. Long-acting risperidone and oral antipsychotics in unstable schizophrenia. Rosenheck RA, Krystal JH, Lew R et al. N Engl J Med 2011; 364: 842-851.
- 18. Macfadden W, Ma YW, Thomas Haskins J et al. A Prospective Study Comparing the Long-term Effectiveness of Injectable Risperidone Long-acting Therapy and Oral Aripiprazole in Patients with Schizophrenia. Psychiatry (Edgmont) 2010; 7: 23-31.
- 19. Leucht C, Heres S, Kane JM et al. Oral versus depot antipsychotic drugs for schizophrenia - a critical systematic review and meta-analysis of randomised long-term trials. Schizophr Res 2011; 127: 83-92.
- 20. Tiihonen J, Haukka J, Taylor M et al. A nationwide cohort study of oral and depot antipsychotics after first hospitalization for schizophrenia. Am J Psychiatry 2011; 168: 603-609.
- 21. Švestka J et al. Psychofarmaka v klinické praxi. Praha: Grada Publishing; 1995: 252.
- 22. Chue P. Risperidone long-acting injection. Expert Rev Neurotherapeutics 2003; 3: 435-436.
- 23. Taylor D, Paton C, Kapur S. The Maudsley Prescribing guidelines. 10th ed. London: Informa Healthcare; 2009: 524.
- 24. Quitkin E Rifkin A, Kane J, Ramos-Lorenzi JR, Klein DE Long-acting oral drugs vs. injectable antipsychotic drugs in schizophrenia: a one year double-blind comparison in multi episode schizophrenia. Arch Gen Psychiatry 1978; 35: 889-892.
- 25. Kane JM, Rifkin A, Quitkin E Nayak DM, Ramos-Lorenzi JR. Fluphena-zine versus placebo in patients with remitted, acute first episodes of schizophrenia. Arch Gen Psychiatry 1982; 39: 70-73.
- 26. Johnson DAW. Observations on the use of long-acting depot neuroleptic injections in the maintenance treatment of schizophrenia. J Clin Psychiatry 1984; 45: 13-21.
- 27. Crow TJ, McMillan JF, Johnson AL, Johnstone EC. A randomised controlled trial of prophylactic neuroleptic treatment. BrJ Psychiatry 1986; 148: 120-127.
- 28. Emsley R, Medori R, Koen L et al. Long-acting injectable risperidone in the treatment of subjects with recent-onset psychosis. J Clin Psychopharm 2008; 28: 210-213.
- 29. Weiden PJ, Schooler NR, Weedon JC et al. Long-acting injectable risperidone vs. continuing on oral atypical antipsychotic for first-episode schizophrenia patients: initial adherence outcomes. J Clin Psychiatry 2009; 70: 1397-1406.
- 30. Kane JM, Garcia-Ribera C Clinical guideline recommendations for antipsychotic long-acting injections. Br J Psychiatry 2009; 195: 63-67.
- 31. Švestka J. Antipsychotika. In: Hôschl C, Libiger J, Švestka J (eds.). Psychiatrie. 2. vydání. Praha: Tigis; 2004: 696-708.
- 32. Taylor D. Psychopharmacology and adverse effects of antipsychotic long-acting injections: a review. Br J Psychiatry 2009; 195: 13-19.
- 33. Kane JM. Review of treatments that can ameliorate nonadherence in patients with schizophrenia. J Clin Psychiatry 2006; 67: 9-14.
- 34. Haddad PM, Taylor M, Niaz OS. First-generation antipsychotic long-acting injections v. oral antipsychotic medication in schizophrenia: systematic review of randomised controlled trials and observational studies. Br J Psychiatry 2009; 195 (Suppl. 52): 20-28.
- 35. Barnes TR, Curson DA. Long-term depot antipsychotics. A risk-benefit assessment. Drug Saf 1994; 10: 464-479.
- 36. Adams CE, Fenton MKP, Quraishi S, David AS. Systematic meta-review of depot antipsychotic drugs for people with schizophrenia. Br J Psychiatry 2001; 179: 290-299.
- 37. Hay J. Complications at site of injection of depot neuroleptics. Br Med J 1995; 311: 421.
- 38. Ereshefsky L, Saklad SR, Jann MW et al. Future of depot neuroleptic therapy: pharmacokinetic and pharmaco-dynamic approaches. J Clin Psychiatry 1984; 45: 50-59.
- 39. Bazire S. Psychotropic drug directory 2009. HealthComm UK Ltd. 2009: 201.
- 40. SPG Souhrn údajů o přípravku. Zypadhera (2010).
- 41. Leucht S, Komossa K, Rummel-Kluge C et al. A meta-analysis of head-to-head comparisons of second-generation antipsychotics in the treatment of schizophrenia. Am J Psychiatry 2009; 166: 152-163.
- 42. Komossa K, Rummel-Kluge C, Hunger H et al. Olanzapine versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev 2010; 3: CD006654.
- 43. Lieberman JA, Stroup TS, McEvoy JP et al. Effectiveness of antipsychotic drugs in patiens with chronic schizophrenia. N Engl J Med 2005; 353: 1209-1223.
- 44. Kahn RS, Fleischhacker WW, Boter H et al. Effectiveness of antipsychotic drugs in first-episode schizophrenia and schizophreniform disorder: an open randomised clinical trial. Lancet 2008; 371: 1085-1097.
- 45. Kurtz D, Bergstrom R, McDonnell DP, Mitchell M. Pharmacokinetics (PK) of multiple doses of olanzapine long acting injection (OLAI), an intramuscular (IM) depot formulation of olanzapine (OLZ), in stabilized patients with schizophrenia (abstract). Biol Psychiatry 2008; 63: 288S.
- 46. Kane JM, Detke HC, Naber D et al. Olanzapine long-acting injection: A 24-week, randomized, double-blind trial of maintenance treatment in patients with schizophrenia. Am J Psychiatry 2010; 167: 181-189.
- 47. Lauriello J, Lambert T, Andersen S et al. An 8-week, double blind, randomized, placebo-controlled study of olanzapine long-acting injection in acutely ill patients with schizophrenia. J Clin Psychiatry 2008; 69: 790-799.
- 48. Ascher-Svanum H, Peng X, Montgomery W et al. Assessing the infrequent oral supplementation of olanzapine long-acting injection in the treatment of schizophrenia. Eur Psychiatry 2010, doi: 10.1016/j.eurpsy.2010.03.015.
- 49. Citrome L. Olanzapine pamoate: a stick in time? A review of the efficacy and safety profile of a new depot formulation of a second-generation antipsychotic. Int J Clin Pract 2009; 63: 140-150.
- 50. Detke HC, McDonnell DP, Brunner E et al. Post-injection delirium/sedation syndrome in patients with schizophrenia treated with olanzapine long-acting injection, I: analysis of cases. BMC Psychiatry 2010; 10: 43.
- 51. McDonnell DP, Detke HC, Bergstrom RF et al. Post-injection delirium/sedation syndrome in patients with schizophrenia treated with olanzapine long-acting injection, II: investigations of mechanism. BMC Psychiatry 2010; 10: 45.
- 52. European Medicines Agency. Annex: Conditions or Restrictions with Regard to the Safe and Effective Use of Medicinal Product to be Implemented by the Member States, 2008. http://ec.europa.eu/enterprise/pharmaceuticals/regis-ter/2008/2008111950550/anx_50550_en.pdf Accessed September 2009.
- 53. Eli Lilly and Company. Zyprexa Olanzapine Pamoate (OP) Depot, Psy-chopharmacological Drugs Advisory Committee Briefing Document, 3 January 2008. http://www.fda.gov/ohrms/dockets/ac/08/briefing/2008-4338bl-03-Lilly.pdf Accessed September 2009.
- 54. Citrome L. Patient perspectives in the development and use of long-acting antipsychotics in schizophrenia: focus on olanzapine longacting injection. Patient Preference and Adherence 2009; 3: 345-355.





