Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
souborný článek / review article
ŘÍZENÍ RIZIK NA PSYCHIATRICKÝCH ODDĚLENÍCH
RISK MANAGEMENT ON PSYCHIATRIE WARDS
Tomáš Petr
Psychiatrické oddělení ÚVN, Praha
SOUHRN
Petr T. Řízení rizik na psychiatrických odděleních
Při poskytování psychiatrické péče musejí zdravotníci počítat s výskytem nežádoucích událostí. K těm nejzávažnějším patří sebepoškozování, sebevražedné jednání a agresivní chování pacientů. V příspěvku jsou shrnuty možné postupy a organizační opatření vedoucí k minimalizaci výskytu takovýchto událostí a vytvoření bezpečného prostředí pro pacienty i zdravotníky.
Klíčová slova: agrese, dohled, risk assessment, sebevražda.
SUMMARY
Petr T. Risk management on psychiatrie wards
Providing of psychiatrie care may bring various adverse events. Among the most serious are self-harm behavior, suicide or aggressive behavior. This paper summarizes preventive measures, which help to reduce occurrence of adverse events and to create safe environment for patients and health care professionals.
Key words: aggression, observation, risk assessment, suicide.
ÚVOD
V psychiatrii se zdravotníci relativně často setkávají s obtížnými situacemi, které přinášejí rozmanité problémy jak medicínské, tak i etické či právní. Vyplývá to z toho, že u určité části psychiatrických nemocných je jejich psychika narušena do té míry, že nedodržují společenské normy a mohou vážně ohrožovat své okolí i sebe sama. Jejich nemoc může být provázena úplnou nebo částečnou nosoagnozií, kdy nejsou schopni si svoji poruchu uvědomit nebo ovládnout své jednání.1 Za nejzávažnější rizika, se kterými se zdravotníci v péči o duševně nemocné musejí vyrovnávat, jsou považovány agrese, sebepoškozování, sebevražedné jednání a někdy též sebezanedbávání (nedostatek sebepéče).2 K rizikovým pacientům patří zejména pacienti s psychotickými poruchami s nekritičností k vlastní chorobě, osoby s agresivitou při různých diagnózách, těžce depresivní nemocní a gerontopsychiatričtí pacienti.
Stávající praxe v ČR i ve světě ukazuje, že se zdravotníkům ne vždy daří potenciální rizika včas odhadnout a předejít tak vzniku nežádoucích událostí, vedoucích k poškození pacienta, zdravotníka, eventuálně jiných osob. Nelze očekávat, že se podaří výskyt nežádoucích událostí zcela eliminovat. Zdravotnická zařízení však mají povinnost udělat maximum pro to, aby jejich výskyt minimalizovaly. Tato povinnost vyplývá z tzv. obecné prevenční povinnosti. Dle § 415 zákona č. 40/1964 Sb., občanský zákoník, platí, že "každý je povinen počínat si tak, aby nedocházelo ke škodám na zdraví, na majetku, na přírodě a životním prostředí." Občanský zákoník zakládá v tomto ustanovení každému obecnou povinnost předcházet škodám. V kontextu zdravotní péče jde především o škody na zdraví. Obsah této obecné prevenční povinnosti je blíže specifikován zejména Úmluvou č. 96/2001 Sb. m. s., o lidských právech a biomedicíně, zákonem č. 20/1966 Sb., o péči o zdraví lidu, zákonem č. 258/2001 Sb., o ochraně veřejného zdraví, a dalšími předpisy. Kromě povinností výslovně stanovených obecně závaznými právními předpisy platnými pro oblast zdravotnictví je za určitých okolností možno požadovat po zdravotnících či po zdravotnických zařízeních, aby dodržovali všeobecně uznávané postupy směřující k předcházení škodám na zdraví, a to i tehdy, není-li dodržení takových postupů výslovně nařízeno zákonem. Zdravotníci a zdravotničtí manažeři jsou vzhledem ke svému vzdělání a vzhledem k charakteru funkce, kterou vykonávají, povinni vědět o hrozbě určitých rizik (například nemocniční nákazy, rizika sebepoškození, nebezpečí záměny pacientů, požární rizika aj.) a jsou též povinni znát obvyklá opatření k prevenci těchto rizik. Pokud zdravotník či manažer na hrozbu těchto rizik nepomyslí či pokud opomene k jejich zabránění zavést či využít postupy, které by na jeho místě zavedl každý rozumný a pečlivý pracovník dané odbornosti a funkčního zařazení, může za případnou škodu odpovídat, nebo zatížit odpovědností svého zaměstnavatele.
Důležité je si také uvědomit, že společnost a příbuzní nemocných očekávají od zdravotníků, že bude pacientům poskytnuta odborná, kvalitní a zejména bezpečná péče. Sebepoškození pacienta v průběhu hospitalizace je velmi často vnímáno jako vážné selhání zdravotnického zařízení a projev nedostatečné péče. Tuto skutečnost potvrzují i data britské NPSA (National Patient Safety Agency), kdy v letech 2003 až 2005 bylo z 514 vyhraných soudních sporů vztahujících se k psychiatrické péči necelých 50 % právě kvůli sebepoškození a agresivnímu jednání.3
NĚKOLIK ČÍSEL
Studie ukazují, že 4 % hospitalizovaných psychiatrických pacientů se sebepoškodí nějakým ostrým předmětem. Poměr muži:ženy je 1:3. Incidence sebepoškození u psychiatrických pacientů je 50krát vyšší než u běžné populace. Výskyt sebevražd v psychiatrických zařízeních je relativně nízký. Prevalence sebevražd v době hospitalizace se pohybuje mezi 0,1 a 0,4 % ze všech přijatých pacientů. 23 % z těchto sebevražd se stane v prvním týdnu hospitalizace. Výzkumy také ukazují, že k sebevraždám často dochází v době, kdy jsou pacienti na povolené propustce (30 %).4
Průzkum provedený v roce 2009 ve 24 psychiatrických zařízeních v ČR popisuje, že v letech 2005-2009 došlo ke spáchání sebevraždy v 15 psychiatrických zařízeních (59 %). Dvě a více sebevražd zaznamenali na 10 psychiatrických pracovištích. Ve všech sledovaných zařízeních došlo k výskytu sebepoškození pacienta. Nejčastěji šlo o pořezání a popálení, méně často pak o skoky z výšky nebo otravy.5
JAK MINIMALIZOVAT VÝSKYT NEŽÁDOUCÍCH UDÁLOSTÍ?
MZ ČR v reakci na tragickou událost z pražské psychiatrické kliniky z počátku roku 2010 vydalo 8. 4. 2010 tiskovou zprávu, ve které doporučuje následující: "Aby se do budoucna podobné případy v maximální míře minimalizovaly, doporučuje se psychiatrickým pracovištím zpracovat vnitřním předpisem třídění pacientů s rizikem autoagrese nebo heteroagrese a specifikovat možné postupy z hlediska péče o tyto pacienty." Prakticky jde o to, zavést do praxe systém vyhodnocování rizik a navazujících opatření k zajištění větší bezpečnosti pro pacienty i personál. Proces řízení rizik v oblasti psychiatrie se skládá z několika kroků, které budou v následujícím textu shrnuty.
1. Risk assessment
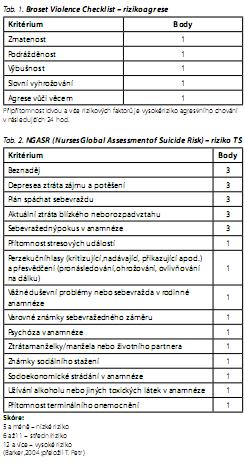
Prvním krokem v prevenci rizik musí být snaha o jejich včasné rozpoznání. Ústřední roli hraje komplexní klinické vyšetření psychiatrem a také vstupní ošetřovatelské vyšetření. V průběhu vstupního vyšetření je třeba se zaměřit, mimo jiné, také na známky možného rizikového chování.7,8 Vhodným nástrojem doplňujícím klinické vyšetření mohou být různé standardizované škály, které pomohou objektivizovat pacientův stav a míru rizika. Ve světě široce využívaným nástrojem na rychlé vyhodnocení rizika agrese je např. Broset Violence Checklist (tab. 1.). Škála obsahuje 5 položek = rizikových faktorů agrese, které lze zaznamenat na základě pozorování v průběhu vyšetření, a může pomoci personálu rychle se zorientovat v situaci a uvědomit si míru rizikového chování pacienta. Při odhadování rizik je přínosný multidisciplinární přístup. Vhodným nástrojem pro odhad sebevražedného chování vytvořeným pro psychiatrické sestry je škála NGASR (Nurses Global Assessment of Suicide Risk). Ta obsahuje 15 položek a její vyplnění nezabere více než 5 minut (tab. 2).2 Další příklady hodnotících škál zaměřených na odhalení rizik: CARDS, SAD PERSONS, HCR-20, Suicide Assessment Checklist, Suicide Assessment Scale, Hopelessness Scale, Suicide Intent Score, Risk of Repetition Scale.
MOHOU TYTO ŠKÁLY BEZPEČNĚ URČIT RIZIKO AGRESIVNÍHO A SEBEVRAŽEDNÉHO CHOVÁNÍ?
Žádný z výše uvedených hodnotících nástrojů nemůže nahradit klinickou zkušenost a komplexní vyšetření. Mohou však pomoci objektivizovat a snáze odhalit rizikové faktory, které by jinak zůstaly opomenuty. Více než dvouleté zkušenosti z akutního psychiatrického oddělení v ÚVN ukazují, že využívání standardizovaných nástrojů na zjišťování rizik pomáhá personálu, jak lékařům, tak zdravotním sestrám, uvědomit si hlavní rizikové faktory již při příjmu pacienta a následně tomu přizpůsobit poskytovanou péči. Odhad rizika umožní zaměřit se na pacienty, u kterých je vysoké riziko agrese či TS, a poskytnout jim odpovídající úroveň dohledu. Dobrým vyhodnocením rizik však celý proces teprve začíná.
2. Zajištění intenzivního, soustavného sledování ošetřovatelským personálem
Jedním z klíčových kamenů předcházení rizikovému chování je intenzivní dohled personálu. Úroveň dohledu se musí odvíjet od vstupního vyšetření a míry stanovených rizik. Často se lze v současné praxi setkat s případy, kdy lékař ordinuje "zvýšený dohled", aniž by bylo přesně definováno, co tento dohled znamená a jaká jsou kritéria pro jeho stanovení. Také se můžeme setkat s pracovišti, kde jsou formy dohledu velmi dobře popsány, na oddělení však není k dispozici odpovídající počet pracovníků k jeho zajištění. Britský model rozeznává 4 základní úrovně dohledu:
Úroveň 1: všeobecné sledování (general observation)
Personál musí mít všeobecné povědomí o tom, co klient dělá a kde se pohybuje. Zdravotní sestra by měla minimálně jednou v průběhu směny v klidu pohovořit s klientem a zhodnotit jeho duševní stav. Do této úrovně jsou většinou zařazeni soběstační klienti, kteří zvládají většinu denních činností bez asistence personálu, a klienti bez rizika agresivních projevů vůči sobě či okolí.
Úroveň 2: přerušované sledování (intermittent observation)
Personál musí kontrolovat pacienta každých 30 minut, tzn., že ho musí minimálně každých 30 minut vidět a zhodnotit jeho stav. Indikační skupinu tvoří nestabilní pacienti, kde však není aktuální riziko sebepoškozování či agrese vůči okolí, agresivní projevy však byly zaznamenány v minulosti.
Úroveň 3: blízké sledování (within eyesight)
Jedná se o velmi intenzivní formu sledování, kdy musí mít personál po celý den pacienta na dohled, tzn. "nesmí ho spustit z očí".
Úroveň 4: speciální sledování (within arms lenght)
Jedná se o kategorii, kdy je klient nepřetržitě 24 hodin monitorován ošetřovatelským personálem. Personál by měl být u klienta na dosah paže, aby mohl rychle intervenovat, a to po celých 24 hodin. Indikacemi k takovéto úrovni sledování jsou vysoké riziko sebevražedného jednání nebo sebepoškozování, vážné nebezpečí směrem k spolupacientům či okolí a vysoké riziko útěku.
O zařazení klientů do jednotlivých úrovní rozhoduje lékař ve spolupráci se zdravotní sestrou. Vycházejí z duševního stavu klienta a jeho potřeb a pravidelně své rozhodnutí aktualizují.6,10 Z tohoto britského modelu lze čerpat inspiraci a uzpůsobit úrovně dohledu personálnímu i materiálnímu vybavení jednotlivých pracovišť v ČR.
3. Důsledný vstupní filtr zaměřený na odebrání rizikových předmětů
Odebrání rizikových předmětů je důležitou součástí minimalizace rizik. Nelze však pacientům odebrat vše a zajištění absence všech rizikových předmětů na oddělení je jen obtížně realizovatelné. Tento restriktivní přístup je také velmi často pacienty i jejich blízkými negativně vnímán a ne vždy bývá přijímán s pochopením. Je vhodné pacienta při přijetí o všech omezeních důkladně informovat a vysvětlit mu jejich smysl. Zajištění bezpečného prostředí pro pacienty je úkolem zdravotnických pracovníků, proto by z oddělení akutní psychiatrie, kde jsou hospitalizováni rizikoví pacienti, měly být odstraněny zejména skleněné a ostré předměty, hořlavé látky, zápalky a zapalovače, kabely, opasky, pomůcky na holení a další předměty, které jsou vyhodnoceny jako rizikové. Zajištění bezpečného prostředí spočívá též v pravidelném vyhodnocování rizik na oddělení, rychlém odstraňování vzniklých závad a pečlivé analýze veškerých mimořádných událostí na pracovišti.9
4. Využití informačních technologií
V dnešní moderní, technologicky vyspělé době je vhodné využít nových technologií k usnadnění práce, a to i v rámci psychiatrických oddělení. V managementu rizik se uplatňují zejména následující technologie: kamerový monitoring oddělení, tlačítka tísňového volání umístěná v pracovnách lékařů a sester, mobilní tlačítka tísňového volání, která má personál neustále při sobě a může tak přivolat pomoc, čidla monitorující pohyb na toaletách a koupelnách, výstražná světla varující před rizikem útěku u vstupních dveří na oddělení, elektronické ovládání dveří. Jedná se o doplňkové vybavení akutních oddělení, které může zdravotníkům výrazně usnadnit a zjednodušit práci a zároveň zvýšit bezpečnost pacientů i personálu. Za nejrizikovější místa v rámci psychiatrických oddělení jsou považovány toalety, koupelny a kuřárny, kde nejčastěji dochází k agresivnímu, sebevražednému nebo sebepoškozujícímu jednání. Citlivý monitoring těchto prostor je proto velmi důležitý. Výše uvedené moderní technologie jsou však za stávajících ekonomických podmínek pro většinu psychiatrických zařízení nedostupné a často je do nich investováno až v případě výskytu nějaké mimořádné události na pracovišti.
5. Vytvoření smysluplného terapeutického programu
Nuda je jednou z příčin vyvolávajících napětí a konflikty na oddělení. Komplexní terapeutický program pomůže zaktivizovat pacienty a uvolnit atmosféru na akutním oddělení. To potvrdil také rozsáhlý výzkum z UK (136 psychiatrických odd., 50 000 respondentů), na jehož základě výzkumný tým stanovil 3 hlavní opatření, která prokazatelně vedou ke snížení výskytu sebepoškození. K těmto opatřením patří vedle zvýšení četnosti pravidelných kontrol pacientů a zvýšení počtu ošetřovatelského personálu právě zajištění komplexního programu terapeutických aktivit na oddělení (www.mentalhealthnurse.co.uk).
6. Odpovídající počet personálu, vzdělávání personálu
Zajištění odpovídajícího počtu personálu a jeho pravidelné školení je pro poskytování kvalitní zdravotní péče klíčové. Nezáleží však vždy pouze na počtu personálu, ale též na jeho skladbě, přítomnosti mužského personálu, spektru zkušeností aj. Tato oblast bývá často podceňována a tiše se spoléhá na to, že to zdravotníci na oddělení vždycky nějak zvládnou.11 Za současných finančních podmínek není možné a často ani efektivní, aby byl na oddělení přítomen takový počet personálu, který by byl schopen vyřešit všechny potenciálně nastalé situace. Management jednotlivých pracovišť je však zodpovědný za přijetí takových opatření, která v případě vzniku mimořádné události, např. agresivního chování pacienta, zajistí rychlou přítomnost dostatečného množství personálu k jejímu zvládnutí (tísňová tlačítka, alarmy apod.). Tato rychlá mobilizace personálu může hrát v případě agrese pacienta klíčovou roli, proto je vhodné ji pravidelně testovat a ověřovat si funkčnost nastavených procesů.
ZÁVĚR
Výše uvedená opatření představují základní organizační rámec pro minimalizaci rizik zejména v prostředí akutních psychiatrických oddělení. Mohou výrazně přispět k prevenci nežádoucích událostí, nelze však očekávat, že jejich zavedením dosáhneme jejich úplné eliminace.
LITERATURA
- 1. Baudiš P, Libiger J. Psychiatrie a etika. Praha: Galén; 2002.
- 2. Barker P. Assessment in Psychiatric and Mental Health Nursing. Cheltenham: Nelson Thornes; 2004: 384.
- 3. National Patient Safety Agency: With safety in mind: mental health services and patient safety 2006; 6.
- 4. Combs H, Romm S. Psychiatric In-patient Suicide: A literature review. Primary Psychiatry 2007; 14 (12): 67-74.
- 5. Necid P. Prevence sebepoškození u hospitalizovaných pacientů v ČR. Diplomová práce, 3. LF UK, Praha; 2009.
- 6. NICE (2005): Clinical guideline 25: Violence.
- 7. Harrison M. Acute Mental Health Nursing. London: SAGE Publications; 2004: 235.
- 8. Marková E, Venglářová M, Babiaková M. Psychiatrická ošetřovatelská péče. Praha: Grada Publishing; 2006. 9. Petr T. Management rizik na akutním psychiatrickém oddělení. Sestra a lekár v praxi 2008; 11-12.
- 10. Petr T. Zkušenosti z psychiatrické ošetřovatelské péče ve Velké Británii. Florence. Galén 2006; 7-8: 35-36.
- 11. Petr T. Sestra a lekár v praxi: Úskalí psychiatrická péče - kritické zamyšlení. Slovenská republika 2010; 3-4: 34-35.
- 12. www.mentalhealthnurse.co.uk





