Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
kazuistika / case report
ZKUŠENOST S PODÁNÍM KLOZAPINU A DLOUHODOBĚ PŮSOBÍCÍHO PALIPERIDONU PALMITÁTU V KOMBINACI U PACIENTA S PARANOIDNÍ SCHIZOFRENIÍ A ABÚZEM MARIHUANY
EXPERIENCE WITH THE ADMINISTRATION OF CLOZAPINE AND LONG-ACTING PALIPERIDONE PALMITATE IN COMBINATION IN A PATIENT WITH PARANOID SCHIZOPHRENIA AND MARIJUANA ABUSE
Martina Nováková1, Hana Kotolová1, Libor Ustohal1,2
1 Ústav farmakologie a toxikologie Farmaceutické fakulty MU, Brno
2 Psychiatrická klinika FN Brno a LF MU, Brno
2 Psychiatrická klinika FN Brno a LF MU, Brno
SOUHRN
Nováková M, Kotolová H, Ustohal L. Zkušenost s podáním klozapinu a dlouhodobě působícího paliperidonu palmitátu v kombinaci u pacienta s paranoidní schizofrenií a abúzem marihuany
Návykové poruchy jsou velmi častou komorbiditou schizofrenie, která zvyšuje závažnost symptomů, zhoršuje průběh onemocnění a je také spojena s vysokou nonadherencí k terapii. Z možných terapeutických intervencí se dle dostupných zjištění jeví jako účinnější léčivo klozapin. Vzhledem k časté nonadherenci k terapii je zájem odborné veřejnosti směrován také na dlouhodobě působící injekční lékové formy antipsychotik, jejichž podání u této duální diagnózy není prozatím standardem.
V rámci našeho sdělení uvádíme kazuistiku farmakorezistentního pacienta s paranoidní schizofrenií a se souběžně se vyskytující poruchou užívání návykových látek s převažujícím abúzem marihuany, u kterého byl zaznamenán pozitivní klinický efekt při podání kombinace klozapinu a dlouhodobě působícího antipsychotika paliperidonu palmitátu. Vycházeli jsme z medikační historie pacienta.
U pacienta došlo po nasazení kombinační terapie k úpravě akutních psychotických příznaků, paliperidon palmitát vykazoval i vliv na bažení po návykové látce. Pacient postupně ustoupil od užívání marihuany cca po jednom roce terapie.
U pacienta je pravidelně monitorován krevní obraz. V souvislosti s užíváním klozapinu byl zaznamenán postmedikační útlum, nicméně k úplnému ústupu od podání klozapinu nebylo možné přistoupit vzhledem k znovuobjevení akutních psychotických příznaků. V průběhu terapie byla nasazena antidepresiva s cílem postihnout negativní příznaky objevující se v rámci diagnózy. Pacient zůstal na kombinační terapii dlouhodobě stabilní, proto byla jednoměsíční léková forma paliperidonu palmitátu nahrazena tříměsíční.
Klíčová slova: abúzus marihuany, dlouhodobě působící injekční antipsychotika, klozapin, nonadherence, paliperidon palmitát, porucha užívání návykových látek, schizofrenie
SUMMARY
Nováková M, Kotolová H, Ustohal L. Experience with the administration of clozapine and long-acting paliperidone palmitate in combination in a patient with paranoid schizophrenia and marijuana abuse
Addictive disorders are a very common comorbidity of schizophrenia, which increases the severity of symptoms, worsens the course of the disease, and is also associated with high nonadherence to therapy. Of the possible therapeutic interventions, according to the available findings, clozapine appears to be the more effective drug. Due to the frequent non-adherence to therapy, the interest of the professional public is also directed towards long-acting injectable forms of antipsychotics, the administration of which is not yet standard for this dual diagnosis.
We present a case report of a pharma-coresistant patient with paranoid schizophrenia and co-occurring substance use disorder with predominant marijuana abuse, in whom a positive clinical effect was recorded when the combination of clozapine and the long-acting antipsychotic paliperidone palmitate was administered. We were based on the patient´s medication history.
The patient´s acute psychotic symptoms improved after combination therapy, and paliperidone palmitate also had an effect on the craving for the addictive substance. The patient gradually stopped using marijuana after about 1 year of therapy.
The patient´s blood count is regularly monitored. In connection with the use of clozapine, post-medication sedation was noted, however, complete withdrawal from clozapine administration was not possible due to the reappearance of acute psychotic symptoms. Antidepressants were used during the therapy in order to affect the negative symptoms appearing as part of the diagnosis. The patient remained longterm stable on the combination therapy, therefore the 1-month dosage form of pali-peridone palmitate was replaced by the 3-month dosage form.
Key words: clozapine, long-acting injectable antipsychotics, marijuana abuse, nonadherence, paliperidone palmitate, schizophrenia, substance use disorder
ÚVOD
Porucha užívání návykových látek (SUD - substance use disorder) se jako komorbidita schizofrenie vyskytuje velice často, prevalence je dle dostupných zjištění 42 %, u mužů se s tímto fenoménem setkáváme častěji než u žen (48 vs. 22 %).1 SUD u schizofrenie snižuje adherenci k terapii a terapeutickou odpověď na léčbu, zvyšuje riziko relapsu a je spojena se zvýšenou morbiditou a mortalitou, proto její současné postihnutí je jednou z priorit terapie.2 Poznatky o vhodné farmakoterapii u této duální diagnózy jsou prozatím omezené a poukazují zejména na klozapin jako na účinnější formu antipsychotické medikace.3 Aktuálně například Lähteenvuo et al. srovnávají dvě kohorty pacientů z finského a švédského národního registru a poukazují na dobrou zkušenost s podáním klozapinu u pacientů se schizofrenií a komorbidní SUD, kdy bylo riziko přijetí do psychiatrické léčebny nejnižší právě během užívání klozapinu oproti jiným přístupům, a je také spojeno s nižším rizikem rozvoje SUD u pacientů se schizofrenií.4
Konzumace většiny návykových látek má za následek vyšší uvolňování dopaminu, snížení postsynaptických dopaminových receptorů v mezokortikolimbickém systému a sníženou citlivost na stimuly vedoucí k uvolnění dopaminu (na přirozené odměny). Tento hypodopaminergní stav je také indukován antipsychotickou medikací a může tak souviset se zvýšeným zneužíváním látek u pacientů se schizofrenií. Vyšší účinnost klozapinu u této duální diagnózy je vysvětlována nižší afinitou k D2 receptorům oproti jiným antipsychotikům. Tím by mohlo docházet konkrétně k nižší míře bažení po návykových látkách a ke snižování frekvence jejich užívání. V konečném důsledku pak k poklesu rizika opětovné hospitalizace.5,6
Nonadherenci k léčbě a následně vyšší riziko relapsu lze u pacientů se schizofrenií ovlivnit podáváním dlouhodobě působících injekčních antipsychotik (LAI APs).7,8 Na podání LAI APs u schizofrenie a komorbidní SUD se ale prozatím nahlíží s opatrností.2 Narativní přehled Murthyho et al. u pacientů se schizofrenií a SUD, vedle volby klozapinu jako účinnějšího antipsychotika, poukazuje i na podání LAI APs, konkrétně na paliperidon palmitát jako na LAI APs se slibným efektem u této duální diagnózy.3
Specificky podáním LAI APs u komorbidní SUD se zabývá systematický přehled Colese et al. a poukazuje na pozitivní výsledky tohoto přístupu. LAI APs byla předběžně, díky heterogenitě studií a obecně malé velikosti vzorků, zhodnocena jako účinná možnost intervence při léčbě schizofrenie se SUD, která zvyšuje míru adherence pacientů k terapii.2
Do přehledu byla zahrnuta i 12měsíční randomizovaná kontrolovaná studie Cuoma et al., kde byla srovnána konkrétně účinnost aripiprazolu a paliperidonu v depotní lékové formě u hospitalizovaných pacientů (n = 101) s psychózou a jednou nebo více závislostmi zahrnujícími zejména alkohol, konopí, kokain a další návykové látky. V rámci obou skupin bylo zaznamenáno nejen zlepšení závažnosti symptomů objevujících se v rámci duální diagnózy, ale i zlepšení kvality života těchto pacientů. Aripiprazol oproti paliperidonu více snižoval touhu po návykové látce, statisticky významné zlepšení tohoto sledovaného parametru vykazovaly ale obě látky.9
METODIKA
V rámci následujícího příspěvku bychom rádi sdělili naši zkušenost s podáním kombinace klozapinu a depotního paliperidonu u farmakorezistentního pacienta s abúzem marihuany. Kompletní medikační historie pacienta byla získána z PK FN Brno, PN Brno Černovice a psychiatrické ambulance v rámci FN Brno.
KAZUISTIKA
Anamnéza
Pacient, muž, 45 let, je dlouhodobě léčen pro diagnózu paranoidní schizofrenie s komorbiditou SUD - abúzus marihuany a dalších návykových látek zahrnujících tabák a alkohol. Pacient má vysokoškolské vzdělání, pracoval v IT oblasti, od r. 2005 je v invalidním důchodu III. stupně z psychiatrické indikace. Partnera/partnerku nemá, je svobodný, bezdětný, žije s rodiči. Dříve bydlel v bytě s dalšími spolubydlícími, byt ale kvůli duševní poruše opustil. Z pohledu psychiatrické heredity se bratranec z matčiny strany léčil pro schizofrenii.
Pacient se v letech 1998-2002 léčil pro deprese, 1. ataku paranoidní schizofrenie prodělal v červnu 2002, dále byl celkem 10x hospitalizován (PK FN Brno a PN Brno, Černovice), převážně po abúzu marihuany. Uvádí alergii na ASA - epistaxe před 20 lety. Dále je léčen pro ezofagitis s ulceracemi, je sledován pro hypertenzi a gastroezofageální reflux.
Kvůli opakovanému abúzu marihuany a dalších návykových látek, nekritickému postoji k abúzu a bagatelizaci vlastního onemocnění dochází k opakovaným hospitalizacím, dekompenzaci paranoidní schizofrenie a postupně se zhoršujícímu stavu. Pacient má megalomanské představy, v souvislosti se zvýšeným užitím marihuany je přesvědčen o svých telepatických schopnostech, dochází k častým změnám nálad, problémům se spánkem, rozvíjí se verbální i fyzická agresivita vůči sobě i okolí po užití cannabis, postupně dochází k rozvoji bludné produkce.
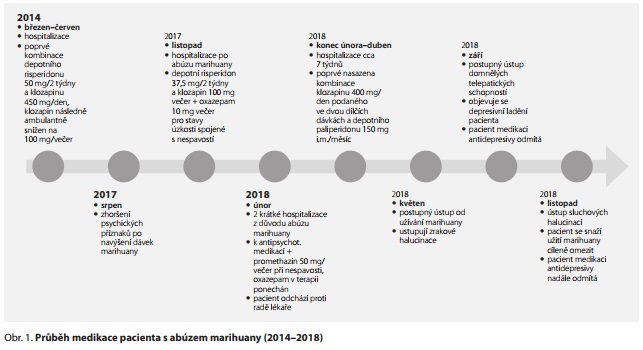
Medikační historie
Pacient byl léčen v průběhu času risperidonem, depotním paliperidonem, olanzapinem a kvůli akutním psychotickým příznakům byl vícekrát hospitalizován.
V období března až června 2014 (v pořadí 6. pacientova hospitalizace) byla poprvé nasazena kombinace depotního antipsychotika s klozapinem, konkrétně depotní risperidon v dávce 50 mg a klozapin v dávce 450 mg. Předchozí kombinace depotního risperidonu a olanzapinu v dávce 30 mg nevedla k pozitivnímu klinickému efektu. Klozapin byl v tuto chvíli nasazen poprvé a byl podán z důvodu závažnosti stavu a trvající farmakorezistence pacienta. Ke klozapinu byl ponechán depotní risperidon 50 mg, který byl zvolen z důvodu opakované lékové noncompliance pacienta.
Klozapin byl titrován na 400 mg/den, při plazmatické koncentraci 0,2 mg/l, což je pod optimálním terapeutickým rozmezím (0,35-0,6 mg/l).10 Stav pacienta se postupně lepšil, dávka byla dále navýšena už jen mírně, pouze na 450 mg/den, protože byl přítomný klinický efekt terapie.
U pacienta se po nasazení klozapinu projevovala počáteční únava a lehká tachykardie, jiné nežádoucí účinky v souvislosti s klozapinem se neprojevily. Kontroly krevního obrazu nezaznamenaly pokles leukocytů.
Bludná produkce se postupně zmírnila, halucinace se objevovaly méně často, pacient byl před dimisí klidný, náladu měl v normě, byl bez suicidálních myšlenek, rezidua psychotických příznaků neměla vliv na pacientovo chování.
Pacient si za hospitalizace kvalitní náhled na onemocnění nevytvořil, nezaujal kritický postoj ani k užívání návykových látek. Před hospitalizací kouřil, užití alkoholu uváděl příležitostné, marihuanu užíval pravidelně, ale přesné množství a frekvenci nebylo možné zjistit.
V období po hospitalizaci při dávce klozapinu 450 mg/den u pacienta přetrvává výrazný postmedikační útlum, dochází ke sníženému zájmu o aktivity, únavě a apatii. Pacient se nezapojuje do běžného chodu domácnosti a ztrácí společenský kontakt. Navíc odmítá úpravu medikace a nasazení antidepresiva, odmítá také terapii závislosti. Dávka klozapinu je postupně snižována až na 100 mg podaných večer.
Zhoršení psychotických příznaků v souvislosti s navýšením dávek marihuany
Zhoršení psychotických příznaků je rodiči pacienta pozorováno od srpna 2017. Objevují se časté změny nálad, pacient hůře spí, extrémně kouří a pije kávu. Marihuanu odmítá vysadit a k užívání je nekritický i po opakované edukaci. Dle slov rodičů došlo k navýšení dávek marihuany cca měsíc před zhoršením psychických problémů.
V listopadu 2017 je pacient hospitalizován po kolapsu v psychiatrické ambulanci. Důvodem je dlouhodobý abúzus marihuany (užití každé 2 hodiny), nespolupráce při ambulantní léčbě, hypomanická symptomatologie a nespavost. Pacientova emotivita je labilní. Hospitalizace není dlouhodobějšího charakteru, pacient odchází na vlastní žádost proti radě lékaře.
Je dále medikován kombinací depotního risperidonu 37,5 mg a 2 týdny a klozapinem v dávce 100 mg večer. Z další medikace na gastrické potíže užívá pantoprazol v dávce 40 mg ráno, má předepsaný také oxazepam 10 mg, který užívá večer při nespavosti.
Na začátku února 2018 se stav pacienta nadále zhoršuje - finálně hospitalizace pro agresivitu v domácím prostředí.
Navíc je rodiči uváděno nepřiměřené chování (pacient je zaujat svými malířskými schopnostmi a má představu nereálných výdělků, mumlá, hledí ke stropu), sám uvádí vizuální halucinace, které mu jsou inspirací pro kresbu, a pozitivně v tomto směru oceňuje užití marihuany. Hospitalizaci předcházelo excesivní užití kanabinoidů z předchozího dne.
U pacienta je konstatován jednoznačný abúzus marihuany s cravingem, je zaujat užíváním látky a látku užívá přes průkaz škodlivosti, pacient má nadále potíže i s abúzem dalších návykových látek (alkoholu, tabáku, kofeinu). Pacient za hospitalizace přestal popíjet kávu a byl mu k antipsychotické medikaci nasazen promethazin v dávce až 50 mg při nespavosti. V terapii mu byl také ponechán oxazepam pro stavy úzkosti spojené s nespavostí. Pacient byl propuštěn po týdnu na vlastní žádost proti radě lékaře.
Stav pacienta se během února 2018 zhoršuje, dochází k dalším dvěma hospitalizacím, kdy druhá z nich je dlouhodobějšího charakteru, a to až do dubna 2018.
Během druhé únorové hospitalizace krátkodobějšího charakteru je u pacienta konstatováno postupné zhoršení stavu po kombinaci psychofarmak (zolpidem, klozapin) a THC. Objevují se tělové halucinace. Pacient odchází po základní stabilizaci stavu na vlastní žádost proti radě lékaře.
Stav graduje třetí únorovou hospitalizací, tentokrát dlouhodobějšího charakteru (od konce února cca 7 týdnů). U pacienta dochází k projevům agresivity vůči sobě i rodičům a k nelogickému nepredikovatelnému impulzivnímu jednání, které není možné usměrnit. U pacienta byla konstatována megalomanická bludná produkce (získává peníze za své obrazy, zdědil velké množství peněz, má budoucí přítelkyni), extrapotenční bludy a paralogické myšlení. Halucinace pacient neguje. K syndromu závislosti na THC je pacient stále nekritický a je zcela bez náhledu na nemoc.
Pacient je při hospitalizaci brachiálně agresivní i vůči personálu, proto je podán i. m. haloperidol v jednorázové dávce 5 mg, klonazepam a p. o. klozapin 100 mg. Pro nedostatečnou účinnost byl haloperidol jednorázově nahrazen levomepromazinem i. m., byl navýšen klozapin i benzodiazepiny. Následně došlo k redukci rezonance a agresivních projevů. Pacient byl dále subdepresivní, omezeně spolupracující, vyhrožuje suicidiem rodičům po telefonu. Klozapin byl postupně navýšen na 300 mg/den. Zlepšuje se spolupráce ze strany pacienta a dochází také k redukci floridních psychotických symptomů, proto byla terapie benzodiazepiny a levomepromazinem postupně deeskalována. Klozapin byl při propuštění navýšen na dávku 400 mg/den.
Vzhledem ke zhoršujícímu se psychickému stavu pacienta, opakovaným hospitalizacím a prohlubujícímu se abúzu návykových látek byl nově pacientovi v rámci antipsychotické medikace místo depotního risperidonu nasazen depotní paliperidon v dávce 150 mg i. m (p. o. forma byla snášena dobře, bez nežádoucích účinků). Po aplikaci nebyly pozorovány komplikace.
Stav pacienta po nasazení kombinace depotního paliperidonu v kombinaci s klozapinem
Po hospitalizaci a nasazení medikace je stav pacienta zlepšen, zpočátku přetrvávají extrapotenční bludné koncepce.
Od května 2018 pacient postupně ustupuje od kouření marihuany, ustupují zrakové halucinace, domnělé telepatické schopnosti zpočátku přetrvávají. Pacientovi v medikaci ponechána kombinace klozapinu 400 mg pro die podaného ve dvou dílčích dávkách ráno a večer a depotního paliperidonu 150 mg aplikovaného jednou měsíčně do deltoidního svalu.
Od září 2018 pacient uvádí postupný ústup i telepatických schopností a uvažuje nad jejich reálností. Na druhou stranu se objevuje depresivní ladění pacienta, medikaci antidepresivy ale odmítá. Pacient užití marihuany snižuje na 2x měsíčně, nadále je ovšem silným kuřákem. Přetrvávají extrapotenční, bludné koncepce, nyní k nim má ovšem kritický náhled.
Od listopadu 2018 dochází k ústupu sluchových halucinací, neguje také telepatické zkušenosti a schopnosti. Marihuanu se snaží cíleně omezit, nevidí v jejím užití přínos. U pacienta se nadále rozvíjí depresivní ladění, projevuje se u něj apatie, je bez zájmu o jakoukoliv činnost, polehává, uvádí smutek a stav bez nálady. Antidepresiva ovšem užívat nadále odmítá.
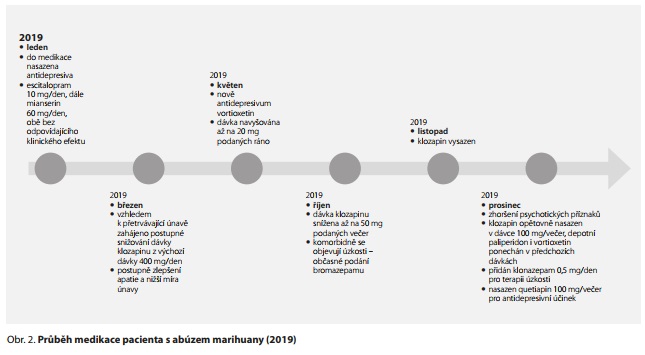
Antidepresivní terapie
Vzhledem k pokračujícímu depresivnímu ladění pacienta byla v lednu 2019 zahájena medikace antidepresivy. Bez výraznějšího efektu byl escitalopram v dávce 10 mg a mianserin v maximální dávce 60 mg. Finálně bylo v květnu nasazeno antidepresivum vortioxetin v dávce 5 mg s předpokladem jeho navýšení, v červenci se finálně navyšuje na 20 mg podaných ráno.
Vzhledem k přetrvávající únavě pacienta se také od března 2019 přistupuje k postupnému snížení dávky klozapinu, nejdříve na 350 mg denně. Pacient uvádí postupné zlepšení apatie a menší únavu po jeho počátečním snížení, proto se dávka klozapinu nadále snižuje.
Vzhledem k příznivému efektu na snižující se míru únavy pacienta a ke stabilitě psychického stavu je finálně klozapin v říjnu 2019 snížen na 50 mg podaných večer. Pacient v tomto období uvádí komorbidně úzkosti, na které občas užívá benzodiazepiny (bromazepam), uvádí, že některé týdny trpí depresí, únavu uvádí nižší. Marihuanu pacient dle svých slov neužívá od ledna 2019. Medikace depotním paliperidonem trvá.
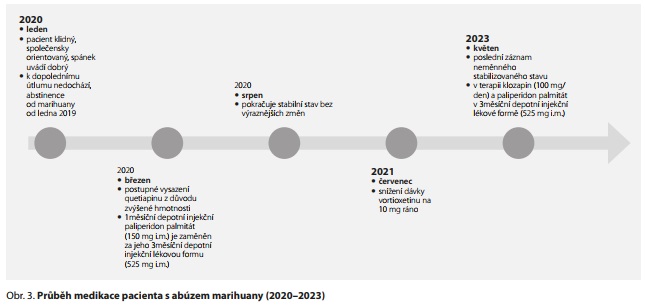
Zkušenost s vysazením klozapinu
Od listopadu 2019 bylo snahou vysadit klozapin. Od prosince ovšem dochází ke zhoršení příznaků, nespavosti, neklidu, pacient připouští návrat telepatických schopností, proto je klozapin do medikace opětovně nasazen v dávce 100 mg večer. Depotní paliperidon i vortioxetin zůstává v předchozích dávkách zachován. Pacient se postupně zklidňuje, na nespavost, tenzi, úzkost je přidán do terapie klonazepam v dávce 0,5 mg. Do terapie byl postupně během prosince přidán pro své antidepresivní působení také quetiapin, který se postupně titroval na 100 mg večer.
Od ledna 2020 se pacient cítí klidný, společensky orientovaný, je mu lépe, zhoršení neguje. Subjektivně se cítí po všech stránkách dobře, s dávkou quetiapinu 100 mg večer spí dobře, k většímu dopolednímu útlumu nedochází. Suicidální myšlenky neguje, deklaruje abstinenci od cannabis.
V březnu 2020 byl na žádost pacienta, kvůli zvýšené hmotnosti, postupně snižován quetiapin, který byl následně vysazen.
Poslední větší změnou v medikaci pacienta byla záměna jednoměsíční depotní lékové formy paliperidonu za tříměsíční verzi v březnu 2020 vzhledem k dlouhodobě dobrým zkušenostem s jeho podáním.
Od srpna 2020 u pacienta trvá stav bez výraznějších změn, kromě snížení dávky vortioxetinu na 10 mg ráno v červenci 2021.
Dále je stav stabilizovaný, pacient uvádí spokojenost s léčbou. Náladu uvádí celkově dobrou, nadále je však apatičtější a převládají negativní symptomy s depresivním laděním. Popírá užívání kanabinoidů, nadále kouří denně, alkohol pije příležitostně. Deklaruje náhled na psychotickou produkci. Pacient dobře spí, chuť k jídlu je dobrá, občas zažívá stavy neklidu, které jsou řešeny klonazepamem cca 1x za 14 dní. Předchozí telepatické schopnosti neguje, suicidální tendence neguje, k terapii je compliantní, nežádoucí účinky nepociťuje.
Poslední záznam tohoto neměnného stavu máme k dispozici z konce května 2023, přitom poslední dekompenzace stavu, zhoršení psychických potíží a hospitalizace je v lékařských záznamech z února 2018. V terapii byl ponechán klozapin po neúspěšné snaze o jeho vysazení v listopadu 2019, dávka byla ponechána na 100 mg denně.
DISKUSE
Uváděná kazuistika popisuje dlouhodobou zkušenost s podáním depotního paliperidonu a klozapinu u farmakorezistentního pacienta s abúzem marihuany. Farmakoterapeutické zkušenosti tohoto typu jsou popsány zatím omezeně. Díky lékařským záznamům z období hospitalizace pacienta i zpráv z psychiatrické ambulance bylo možno posoudit medikační historii pacienta v souvislostech a z dlouhodobého pohledu.
Po záměně depotního risperidonu za depotní paliperidon, který byl dán do kombinace s klozapinem, došlo k postupnému zlepšení psychického stavu pacienta a také k vlivu na abúzus marihuany, kdy dávky marihuany byly postupně pacientem snižovány. Zlepšil se i náhled pacienta na samotné onemocnění. Došlo k úpravě akutních psychotických příznaků, projevů agresivity, ústupu zrakových halucinací, megalomanských představ, pacient si také uvědomuje nereálnost telepatických schopností. Deklaruje abstinenci od marihuany, tabák ovšem zůstává zachován, alkohol je uváděn omezeně, nepravidelně. Lze zhodnotit, že k úpravě objektivních a subjektivních příznaků došlo v průběhu jednoho roku terapie, kdy byla použita kombinace klozapinu a depotního paliperidonu. Pacient zůstal stabilní i po zátěžové situaci v období COVIDU (20202022) a po ztrátě blízké osoby (květen 2022), tedy velice emocionálně náročné a stresové situaci.
U pacienta zůstaly nadále reziduální negativní příznaky schizofrenie. Projevují se u něj také úzkosti v důsledku stresových situací, které řeší podáním klonazepamu v případě potřeby. Stav pacienta je ale stabilní. Klozapin byl v terapii vzhledem k neúspěšnému vysazení zachován, je užíván prakticky bez nežádoucích účinků až na projevy únavy. Pacient dochází k pravidelné kontrole krevního obrazu.
ZÁVĚR
Je možno říci, že zkušenost s podáním kombinace klozapinu a depotního paliperidonu u popisované kazuistiky je v souladu s dostupnými zjištěními, která zatím s opatrností hodnotí tyto dvě účinné látky jako efektivní u schizofrenie s komorbiditou SUD. Pro zobecnění a standardizaci v rámci podobných případů v běžné praxi bude nutno zhodnotit více případů, popř. srovnat více pacientů v rámci studií.
LITERATURA
- 1. Hunt GE, Large MM, Cleary M, Lai HMX, Saunders JB. Prevalence of comor-bid substance use in schizophrenia spectrum disorders in community and clinical settings, 1990-2017: Systematic review and meta-analysis. Drug Alcohol Depend 2018 Oct 1; 191: 234-258.
- 2. Coles AS, Knezevic D, George TP et al. Long-acting injectable antipsychotic treatment in schizophrenia and co-occurring substance use disorders: A systematic review. Front Psychiatry 2021 Dec 15; 12: 808002.
- 3. Murthy P, Mahadevan J, Chand PK. Treatment of substance use disorders with co-occurring severe mental health disorders. Curr Opin Psychiatry 2019 Jul; 32 (4): 293-299.
- 4. Lähteenvuo M, Luykx JJ, Taipale H et al. Associations between antipsychotic use, substance use and relapse risk in patients with schizophrenia: real-world evidence from two national cohorts. Br J Psychiatry 2022 Dec; 221 (6): 758-765.
- 5. Krause M, Huhn M, Schneider-Thoma J et al. Efficacy, acceptability and tolerability of antipsychotics in patients with schizophrenia and comorbid substance use. A systematic review and meta-analysis. Eur Neuropsychopharmacol 2019 Jan; 29 (1): 32-45.
- 6. Machielsen MWJ, Veltman DJ, van den Brink W, de Haan L. Comparing the effect of clozapine and risperidone on cue reactivity in male patients with schizophrenia and a cannabis use disorder: A randomized fMRI study. Schizophr Res 2018 Apr; 194: 32-38.
- 7. Marcus SC, Zummo J, Pettit AR, Stoddard J, Doshi JA. Antipsychotic adherence and rehospitalization in schizophrenia patients receiving oral versus long-acting injectable antipsychotics following hospital discharge. J Manag Care Spec Pharm 2015; 21: 754-768.
- 8. Kishi T, Oya K, Iwata N. Long-acting injectable antipsychotics for the prevention of relapse in patients with recent-onset psychotic disorders: a systematic review and meta-analysis of randomized controlled trials. Psychiatry Res 2016; 246: 750-755.
- 9. Cuomo I, Kotzalidis GD, de Persis S et al. Head-to-head comparison of 1-year aripiprazole long-acting injectable (LAI) versus paliperidone LAI in comorbid psychosis and substance use disorder: impact on clinical status, substance craving, and quality of life. Neuropsychiatr Dis Treat 2018 Jun 21; 14: 1645-1656.
- 10. Češková E, Vrzalová M. Optimalizace farmakoterapie schizofrenní poruchy. Psychiatr praxi 2012; 13 (4): 156-159.





