Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
souborný článek / review article
DLOUHODOBĚ PŮSOBÍCÍ INJEKČNÍ ANTIPSYCHOTIKA Z POHLEDU ÚHRAD A PODMÍNEK PRESKRIPCE U PACIENTŮ V AMBULANTNÍ PÉČI
LONG-ACTING INJECTABLE ANTIPSYCHOTICS IN THE CONTEXT OF REIMBURSEMENT AND PRESCRIPTION CONDITIONS IN OUTPATIENTS
Martina Nováková1,2,
Hana Kotolová1,
Ivana Minarčíková3
1 Ústav farmakologie a toxikologie FaF MU Brno
2 Ústav aplikované farmacie, FaF MU Brno
3 Farmakoekonomie.cz, Kolejní 2904/2b, Brno
2 Ústav aplikované farmacie, FaF MU Brno
3 Farmakoekonomie.cz, Kolejní 2904/2b, Brno
SOUHRN
Nováková M, Kotolová H, Minarčíková I. Dlouhodobě působící injekční antipsychotika z pohledu úhrad a podmínek preskripce u pacientů v ambulantní péči
Schizofrenie je heterogenní závažné duševní onemocnění, které je charakteristické výrazným narušením psychických funkcí. Základem terapie jsou antipsychotika. Jejich úloha v medikaci je v současnosti nezastupitelná, neboť jejich kontinuální užívání umožňuje dlouhodobé postihnutí příznaků schizofrenie a předcházení více hospitalizací pacientů při relapsu onemocnění. Absence náhledu na nemoc v diagnóze, porucha kognitivních funkcí nebo nežádoucí účinky antipsychotik vedou spolu s dalšími faktory k nonadherenci pacientů k léčbě, která se tak stává stěžejním problémem dlouhodobé udržovací terapie.
Dlouhodobě působící injekční antipsychotika byla vyvinuta s cílem snížit relaps onemocnění u pacientů, u kterých není možné zajistit adherenci k perorální formě předepsaných léčiv. Aplikují se parenterál-ně buď u pacientů hospitalizovaných, nebo v případě stabilizovaných pacientů v domácí péči přímo v ambulanci předepisujícího lékaře, což navíc umožňuje monitorovat pacientův aktuální stav.
Podávání dlouhodobě působících injekčních antipsychotik v ambulantní sféře je umožněno na základě splnění podmínek preskripce, které vyplývají z rozhodnutí regulační autority, a je třeba se jimi řídit od data uvedení v Seznamu cen a úhrad léčivých přípravků a potravin pro zvláštní lékařské účely.
Cílem tohoto souborného článku je u této specifické lékové formy psychofarmak podat přehled aktuálně platných podmínek úhrady a výší základních úhrad za obvyklou denní terapeutickou dávku, z jejíž výše je následně vypočítávána výše úhrady konkrétního léčivého přípravku z veřejného zdravotního pojištění. Přehled je doplněn vysvětlením principu úhradového systému v České republice.
Klíčová slova: dlouhodobě působící injekční antipsychotika, nonadherence, obvyklá denní terapeutická dávka, podmínky úhrady, schizofrenie, úhradový systém
SUMMARY
Nováková M, Kotolová H, Minarčíková I. Long-acting injectable antipsychotics in the context of reimbursement and prescription conditions in outpatients
Schizophrenia is a heterogeneous serious mental illness that is characterized by severe impairment of mental function. Antipsychotics are the basis of therapy. Their role in medication is currently irreplaceable because they are allowing long-term treatment of the symptoms of schizophrenia and prevention of hospitalization in the event of relapse. Lack of insight at diagnosis, cognitive impairment, or side effects of antipsychotics, along with other factors, lead to nonadherence of patients in treatment, which thus becomes a key problem in long-term maintenance therapy.
Long-acting injectable antipsychotics have been developed to reduce the relapse of the disease in patients in whom adherence to the oral form of the prescribed drugs cannot be ensured. They are administered parenterally either to hospitalized patients or, in the case of stabilized patients in home care, directly in the outpatient clinic, so it makes it possible to monitor the patient´s current condition.
The administration of long-acting injectable antipsychotics in the outpatient clinic is due to prescription conditions, which result from the decision of the regulatory authority, and should be followed from the date of listing in the List of Reimbursed Medicinal Products.
The objective of this review article is to provide an overview of the currently valid reimbursement conditions and an overview of reimbursements for the usual daily therapeutic doses for this specific pharmaceutical form of psychotropic drugs, from which the reimbursement of a specific medicinal product is subsequently calculated. The overview is supplemented by an explanation of the principles of the reimbursement system in the Czech Republic.
Key words: long-acting injectable antipsychotics, nonadherence, reimbursement conditions, reimbursement system, schizophrenia, usual daily therapeutic dose
ÚVOD
Schizofrenie (F20-29) je závažné duševní onemocnění, jehož prevalence se celosvětově pohybuje v rozmezí 1-1,5 %.1 Negativně postihuje řadu psychických funkcí a manifestuje se často již v průběhu adolescence nebo období mladší dospělosti. U schizofrenie dochází k poruchám myšlení, vnímání, vůle, pozornosti a afektivity. Pacienti nejsou schopni odlišit realitu od představ a fantazií. Prolínání skutečnosti se světem představ pak ovlivňuje chování nemocných. Průběh onemocnění je často chronický. Pacienti jsou většinou léčeni celoživotně s přetrvávající symptomatikou a občasnými relapsy a patří mezi trvale invalidní.2,3,4 Úplná úzdrava, ozn. také jako funkční remise, je chápána nejen jako dosažení syndromologické remise (absence pozitivních, negativních a také komorbidních poruch bez narušení každodenního fungování jedince), ale i jako obnovení sociálních a pracovních dovedností. Dle nastavených kritérií se pohybuje v rozmezí 4-20 %.5
Základem terapie jsou léčiva ze skupiny antipsychotik, komplexnost terapie zajišťují psychosociální intervence, jako jsou (rodinná) psychoedukace, skupinová psychoterapie, trénink sociálních dovedností, pracovní rehabilitace, umělecká terapie aj.6
Společným mechanismem účinku antipsychotik je antagonismus na dopaminových D2 receptorech. Tradičně se dělí na antipsychotika I. a II. generace. Antipsychotika jsou heterogenní skupinou léčiv, která se liší chemickou strukturou, afinitou k jednotlivým typům receptorů a spektrem nežádoucích účinků.2,7 Jejich úloha v medikaci je v současnosti nezastupitelná. Používají se jak v akutní fázi onemocnění, tak i v dlouhodobé terapii, a tím umožňují předcházet riziku relapsu onemocnění.2,3,8
Volba antipsychotika by měla být individualizovaná. Vychází se z dynamiky onemocnění, z klinického obrazu (posuzuje se nonadherence, farmakorezistence a převládající příznaky), ze senzitivity k nežádoucím účinkům, z preferencí nemocného a farmakogenetiky.4 K dosažení a udržení kontroly příznaků je důležitá dlouhodobá a důsledná léčba antipsychotiky, protože pozitivní prognóza pacientů se schizofrenií souvisí s kontinuální léčbou.
Z dostupné literatury vyplývá, že skoro polovina pacientů užívá méně než 70 % předepsané medikace, tedy je k terapii nonadherentní (antipsychotika jsou užívána nepravidelně, v nedostatečné dávce nebo vůbec).4 Nonadherence má souvislost jak s pozitivními příznaky schizofrenie (sluchové a zrakové halucinace, podezíravost), tak s negativními příznaky (sociální stažení, pasivita), s absencí náhledu na nemoc nebo s popřením nemoci, s kognitivním deficitem (pacient není schopen pochopit nutnost medikace), s nežádoucími účinky zvolené farmakoterapie (tlumivý efekt, zvyšování tělesné hmotnosti), s nedostatečným účinkem léčby nebo i s abúzem návykových látek a alkoholu.9 Proto je při relapsu onemocnění nutno nejen zkontrolovat, zda pacient nedostává příliš nízkou dávku léčiva, popř. zda jsou plazmatické koncentrace léčiva v doporučeném terapeutickém rozmezí, ale vzít do úvahy i případnou nonadherenci k léčbě.4,10 Dlouhodobá nonadherence zvyšuje riziko relapsu a hospitalizace pacientů se schizofrenií. Opakovaný relaps snižuje terapeutickou odpověď na následnou léčbu, zvyšuje riziko počínající farmakorezistence a je predispozičním faktorem další epizody.4 Častý relaps onemocnění souvisí s vyšším rizikem morbidity (zejména s vyšší frekvencí kardiovaskulárních a metabolických komplikací) a mortality, dále pak s horším uplatněním ve společnosti a nižší kvalitou života.2
Dlouhodobě působící injekční antipsychotika (LAI APs) byla vyvinuta s cílem zajistit dlouhodobou adherenci pacientů k léčbě a ke snížení rizika relapsů. LAI APs jsou lékovou formou s příznivým dávkovacím intervalem 2-12 týdnů, bezpečným podáním v ambulanci lékaře specialisty nebo za hospitalizace pod dohledem odborného personálu a s výhodnými farmakokinetickými parametry (absence first-pass efektu, stabilní hladina a nižší účinná dávka léčiva). Jako nevýhoda se jeví nemožnost okamžitého vysazení při výskytu nežádoucích účinků a v některých případech i vyšší cena.3
Ze současných Doporučených postupů psychiatrické péče Psychiatrické společnosti ČLS JEP k léčbě první epizody schizofrenie vyplývá, že v akutní fázi léčby neexistuje konkrétní léčivý přípravek první volby. Je nutno zvážit charakteristiky pacienta (klinický obraz, komorbidity, citlivost vůči nežádoucím účinkům, subjektivní preference) a plán navazující udržovací léčby. LAI APs je možno aplikovat již v průběhu akutní fáze terapie, zejména za situací, kdy u pacienta došlo k relapsu v důsledku nedostatečné adherence k léčbě.11,12 Z terapie by mohli mít největší prospěch zejména pacienti v časných stadiích onemocnění, u kterých by se mohlo zabránit další progresi onemocnění.10,11 Vhodnou skupinou pacientů jsou také pacienti, u kterých se při první atace schizofrenie objevila tendence k sebepoškozovaní, agresi a násilnému chování vůči vnějšímu okolí.11,13 Preskripce LAI APs je zde tedy nejen terapeutickou, ale i sociální nutností.
Z preskripce by mohli mít prospěch i pacienti s poruchou gastrointestinální absorpce, u kterých není možné dosáhnout uspokojivých plazmatických koncentrací léčiva při podání perorálním. LAI APs zajišťují vyrovnané plazmatické koncentrace a při jejich podání je možno předejít projevům toxicity nebo naopak neúčinnosti. Indikovanou skupinou by mohli být i pacienti s vyšší citlivostí k nežádoucím účinkům vzhledem k možnosti podání nižších účinných dávek léčiva.
Nejen v rámci doporučení pro stabilizační a udržovací léčbu schizofrenie jsou LAI APs považována za účinnější v prevenci relapsu více než perorální antipsychotika s výjimkou klozapinu. Doporučována jsou pacientům nonadherentním nebo pacientům, u kterých se často objevuje relaps onemocnění, dále pak pacientům, kteří tuto formu léčby preferují.6,11
ÚHRADOVÝ SYSTÉM LÉČIVÝCH PŘÍPRAVKŮ V ČESKÉ REPUBLICE
Na poli psychiatrie se stále více hovoří o vhodně zvolené skupině pacientů, která by profitovala z podání dlouhodobě působících injekčních antipsychotik. O specifikaci této indikované skupiny pacientů se snaží jak Psychiatrická společnosti ČLS JEP vydáváním aktualizovaných doporučených postupů, tak Státní ústav pro kontrolu léčiv (SÚKL) stanovením podmínek preskripce, které zohledňují i nákladovou efektivitu takového podání.
Systém úhradové regulace léčivých přípravků v České republice vychází z platné legislativy.14-16
Pokud vstupuje na český trh nový léčivý přípravek, držitel rozhodnutí o registraci v případě, že tento léčivý přípravek podléhá regulaci, zažádá SÚKL současně o stanovení maximální ceny a o stanovení výše a podmínky úhrady. V rámci správního řízení je pak zhodnoceno, zda takovému léčivému přípravku bude konkrétně ve věci stanovení výše a podmínek úhrady vyhověno.
Z moci úřední jsou zejména zahajovány pravidelné hloubkové revize systému úhrad léčivých přípravků, které jsou již z prostředků veřejného zdravotního pojištění hrazené. Hloubkové revize se týkají celé referenční skupiny nebo skupiny v zásadě terapeuticky zaměnitelných léčivých přípravků, které nelze zařadit do žádné referenční skupiny (seznam referenčních skupin se řídí vyhláškou č. 384/2007 Sb., o seznamu referenčních skupin, ve znění pozdějších předpisů a správních řízení, dále vyhláška č. 384/2007 Sb.). U léčivých přípravků se posuzuje jejich účinnost, bezpečnost a použití v klinické praxi a také jejich zaměnitelnost/nezaměnitelnost s ostatními léčivými přípravky z pohledu obdobné nebo blízké účinnosti, bezpečnosti a klinického využití.
Princip systému úhradové regulace je založen na zaměnitelnosti posuzovaných léčivých přípravků v určité referenční indikaci. Pokud je v řízení zhodnoceno, že jsou zařazené léčivé přípravky alespoň v jedné referenční indikaci zaměnitelné, je jim možné stanovit shodnou výši základní úhrady za obvyklou denní terapeutickou dávku (tedy jsou všechny na základě dostupnosti zařazeny do následného cenového srovnání).
Obvyklá denní terapeutická dávka (ODTD) je pak vyjádřena množstvím léčivé látky na jeden den terapie. Jedná se o standardní udržovací dávku se srovnatelnou účinností pro běžného pacienta. Při stanovení ODTD se bere ohled na definovanou denní dávku stanovenou Světovou zdravotnickou organizací (WHO), na údaje uvedené v rámci SPC a na dávkování v běžné klinické praxi. Při každé další revizi systému úhrad se posuzuje, zda se ODTD stanovená v předchozím správním řízení na základě aktuálních poznatků z odborných zdrojů a klinické praxe nezměnila.
Základní úhrada je stanovena na základě ceny výrobce připadající na obvyklou denní terapeutickou dávku. Cena výrobce takového léčivého přípravku je získána průzkumem trhu Evropské unie, přičemž kritériem je zejména její nejnižší nalezená hodnota. Základní úhradu je možné stanovit i dle základní úhrady jiné terapie, se kterou jsou posuzované léčivé přípravky z pohledu legislativy srovnatelné, tedy jednoduše se převezme základní úhrada z jiné revize. Další možnosti stanovení vyplývají zejména ze zákona č. 48/1997 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů.
Úhrada léčivého přípravku se stanoví přepočtem ze základní úhrady za ODTD. Pro každou jednotlivou látku se zjišťuje úhrada za sílu v jednotce lékové formy. Úhrada za balení posuzovaných přípravků je stanovena jako součin úhrady za jednotku lékové formy a počtu jednotek lékové formy v balení. Jedná se o tzv. jádrovou úhradu.14,15
Při přepočtu na maximální úhradu pro konečného spotřebitele publikovanou v Seznamu cen a úhrad léčivých přípravků a potravin pro zvláštní lékařské účely je nutné zohlednit obchodní přirážku, která vyplývá ze stanoviska MZ ČR, a aktuálně platnou DPH ve výši 10 %.17 Tato hodnota je proplacená zdravotní pojišťovnou a je odečtena od konečné ceny léčivého přípravku. Pokud je úhrada vyšší než reálně uplatněná cena léku, hradí se z veřejného zdravotního pojištění lék do výše jeho skutečně uplatněné ceny, tedy v praxi může být výše úhrady nižší.
Úhrada může být podmíněna způsobem vyúčtování, preskripčním a indikačním omezením nebo používáním při poskytování zdravotní péče na specializovaných pracovištích. Zde hovoříme o podmínění úhrady stanovením tzv. podmínek úhrady. Pokud ke stanovení podmínek úhrady není na základě odborného posouzení důvod, který by byl v souladu s platnou legislativou, nestanovují se.
Úhrady a podmínky předepsání léčivých přípravků stanovené Státním ústavem pro kontrolu léčiv jsou vykonatelné od data uveřejnění v Seznamu cen a úhrad léčivých přípravků a potravin pro zvláštní lékařské účely a je povinností se jimi řídit.
Výsledkem řízení je nezbytné se řídit i za situace, kdy toto řízení přehodnocuje Ministerstvo zdravotnictví ČR na základě podaného odvolání některého z účastníků řízení (držitel rozhodnutí o registraci, pojišťovny) - výsledek řízení je předběžně vykonatelný.
Pravomocně stanovené výše a podmínky úhrady by měly být přehodnocovány nejméně jedenkrát za 5 let.14
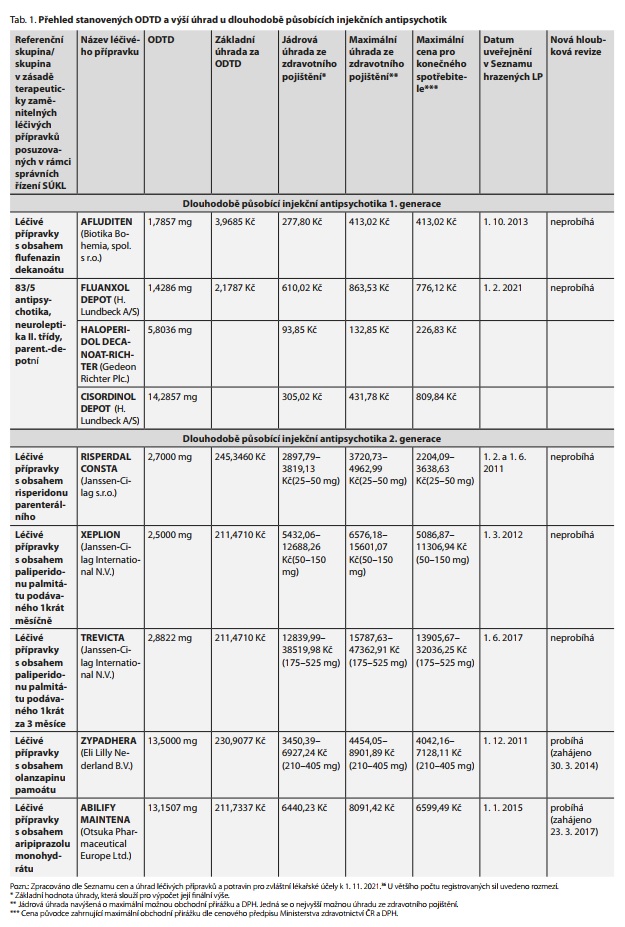
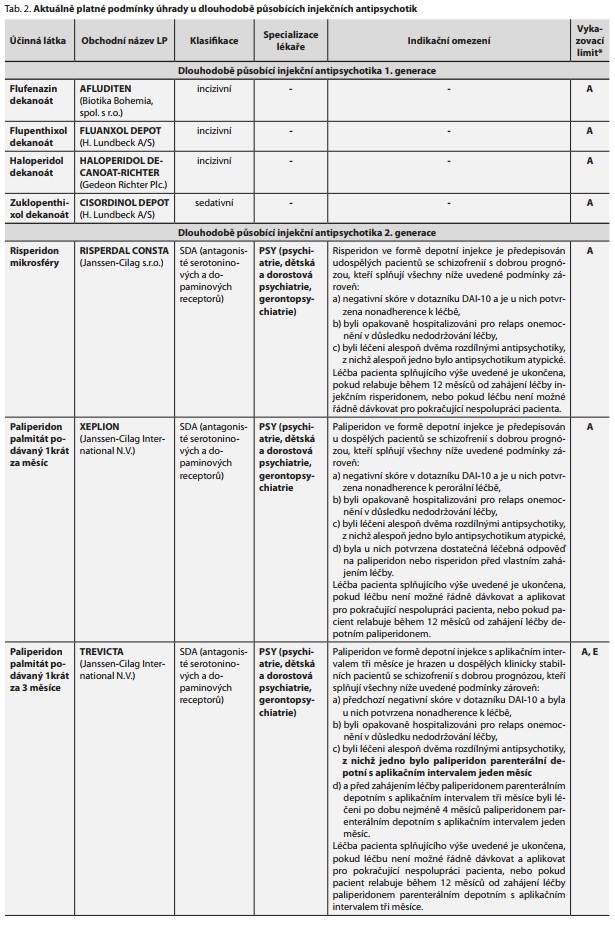
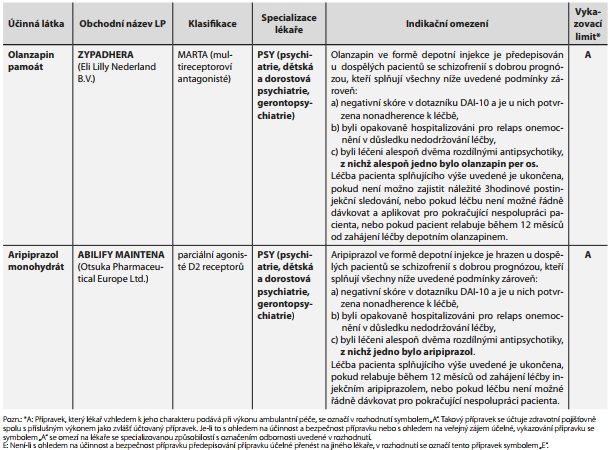
Přehled aktuálně obchodovaných a hrazených dlouhodobě působících injekčních antipsychotik předepisovaných pacientům v ambulantní péči, spolu s výší základní úhrady za jeden den terapie a podmínkami preskripce, uvádějí tab. 1 a 2.
Předmětné léčivé přípravky jsou podávány také hospitalizovaným pacientům, zde je ovšem odlišný způsob financování z prostředků veřejného zdravotního pojištění.
AKTUÁLNÍ VÝŠE A PODMÍNKY ÚHRAD DLOUHODOBĚ PŮSOBÍCÍCH INJEKČNÍCH ANTIPSYCHOTIK 1. GENERACE (LAI AP1G)
Mezi aktuálně obchodovaná a hrazená depotní antipsychotika 1. generace patří léčivé přípravky s obsahem flufenazin dekanoátu, flupenthixol dekanoátu, haloperidol dekanoátu a zuklopenthixol dekanoátu.
Flufenazin dekanoát
Flufenazin dekanoát je zástupcem 1. generace incizivních antipsychotik v parenterální depotní lékové formě. V ČR je registrovaný a obchodovaný léčivý přípravek Afluditen o síle 25 mg/ml. Aktuální výše úhrady a podmínky preskripce nalezneme v Seznamu cen a úhrad léčivých přípravků a potravin pro zvláštní lékařské účely a jsou účinné od 1. 10. 2013. Léčivá látka flufenazin dekanoát byla posuzována v samostatné hloubkové revizi úhrad, jelikož byla vyhodnocena jako nezaměnitelná s ostatními léčivými látkami.
Výše její ODTD vychází z informací z SPC (úvodní dávka 12,5-25 mg jedenkrát za 4 týdny, udržovací dávka 25 mg jedenkrát za 4 týdny) a z informací z běžné klinické praxe, kdy SÚKL přihlédl k vyjádření Psychiatrické společnosti ČLS JEP a České psychiatrické společnosti. Odborná společnost uvedla, že v rámci terapie se aplikuje celá ampule léčiva o síle 25 mg s frekvencí podání 1krát za 2-4 týdny. Z toho důvodu byla ODTD stanovena na 1,7857 mg, a to na základě horní meze dávkovacího rozmezí uvedeného v SPC (25 mg 1krát za 4 týdny). Výše základní úhrady za ODTD činí 3,9685 Kč.18,19
Léčivý přípravek Afluditen je možné na základě výsledku řízení předepsat pacientům v domácí péči pouze při poskytování ambulantní péče, dále jsou podmínky úhrady stanoveny bez preskripčního a indikačního omezení. V rámci stanovených podmínek preskripce tak bylo přihlédnuto k charakteru indikace a nutnosti parenterální aplikace léčivého přípravku.19
V současnosti platná úhrada a podmínky preskripce jsou nastaveny od roku 2013, je tedy otázkou, zda je výše stanovené ODTD a úhrady relevantní. Jedním z úkolů další revize systému úhrad bude zhodnotit, zda se dávkování v klinické praxi nezměnilo. Některá současná doporučení připouštějí i kratší frekvenci dávkování 12,5-100 mg/ (2-)3-6 týdnů, kdy cílem takového podání je dosáhnout plazmatické koncentrace 1,0 ng/ml flufenazinu.20,21
Haloperidol dekanoát, flupenthixol dekanoát a zuklopenthixol dekanoát
V rámci 2. hloubkové revize referenční skupiny 83/5 antipsychotika, neuroleptika II. třídy, parenterální-depotní (zařazení do předmětné referenční skupiny vyplývá z vyhlášky č. 384/2007 Sb.) byly posuzovány následující léčivé látky dohromady jako v zásadě terapeuticky zaměnitelné:
- - haloperidol dekanoát (LP Haloperidol Decanoat-Richter)
- - flupenthixol dekanoát (LP Fluanxol Depot)
- - zuklopenthixol dekanoát (LP Cisordinol Depot)
V hloubkové revizi byla zejména účastníky řízení namítána zaměnitelnost posuzovaných léčivých látek v dané lékové formě, jelikož mají odlišné postavení v klinické praxi (haloperidol a flupenthixol jsou zástupci incizivních antipsychotik, zuklopenthixol je zástupcem sedativních antipsychotik). I přesto je SÚKL nakonec vyhodnotil jako v zásadě terapeuticky zaměnitelné v referenční indikaci dlouhodobá udržovací terapie psychotických poruch. Dle vyjádření regulačního orgánu je tato referenční indikace pro léčivé látky společná, proto je možné je posuzovat dohromady.
I když je toto řízení předběžně vykonatelné a jeho závěry se řídíme od 1. 2. 2021, může dojít na základě přehodnocení Ministerstva zdravotnictví ČR ještě v tomto ohledu ke změně, neboť vůči výsledku řízení bylo podáno odvolání.16,22
Z dostupných odborných informací zejména vyplývá:
Haloperidol dekanoát (LP Haloperidol Decanoat-Richter) působí na pozitivní příznaky schizofrenie, jako jsou bludy a halucinace (blokáda dopaminergní neurotransmise v mezolimbické oblasti), a je charakteristický svou schopností vyvolat psychomotorickou sedaci, což se využívá v akutní fázi léčby při zvládání manických a agitovaných pacientů. Dlouhodobě působící léčivé přípravky jsou indikovány k udržovací terapii.2,20,23 Dle SPC je účinná látka indikována k udržovací léčbě schizofrenie a schizoafektivní poruchy u dospělých pacientů, kteří jsou stabilizováni na perorálním haloperidolu.23 Ze současné klinické praxe vyplývá, že je možno haloperidol dekanoát použít u pacientů, u kterých se nepodařilo uspokojivě kompenzovat psychotická onemocnění pomocí antipsychotik II. generace.20
Terapeutickou indikací dle aktuálního SPC léčivého přípravku Fluanxol Depot s obsahem flupenthixol dekanoátu je udržovací léčba schizofrenie a jiných psychóz s příznaky, jako jsou halucinace, bludy, poruchy myšlení s netečností, nedostatek energie, skleslá nálada a staženost.24 Z klinické praxe vyplývá, že na základě tohoto spektra indikací je léčivý přípravek vhodný u pacientů s depresivními příznaky, např. depresivním typem schizoafektivní poruchy.20 Z tohoto důvodu se naopak flupenthixol dekanoát nedoporučuje užívat u excitovaných nebo nadměrně aktivních pacientů.24
Dle informací ze současné klinické praxe je aplikace zuklopenthixolu dekanoátu obsaženého v přípravku Cisordinol Depot vhodná u pacientů, kteří byli v průběhu akutní fáze agresivní, projevovali se agitovaností, či hostilitou.20
Při stanovení ODTD SÚKL vycházel z průměru dávkovacího rozmezí a intervalu podávání při terapii psychotických poruch a u všech posuzovaných léčivých látek byla ODTD stanovena ve shodné výši jako v 1. hloubkové revizi. Dle jeho posouzení obvyklé dávkování v běžné klinické praxi není odlišné.
Podmínky úhrady byly stanoveny tak, že léčivé přípravky s obsahem předmětných léčivých látek mají stanoven vykazovací limit A, omezení týkající se specializace lékaře a indikační omezení nebylo SÚKL stanoveno.22 Blíže v rámci tab. 1 a 2.
AKTUÁLNÍ VÝŠE A PODMÍNKY ÚHRAD DLOUHODOBĚ PŮSOBÍCÍCH INJEKČNÍCH ANTIPSYCHOTIK 2. GENERACE (LAI AP2G)
Dlouhodobě působící injekční antipsychotika 2. generace jsou odlišná nejen spektrem receptorů, které ovlivňují, ale i profilem nežádoucích účinků. Zásadní rozdíl je i v subjektivním vnímání aplikace, neboť LAI AP2G využívají jiný typ vehikula, proto nevykazují takovou míru bolestivosti v místě vpichu. V současnosti jsou obchodované a hrazené léčivé přípravky s obsahem risperidonu ve formě mikrosfér, paliperidonu palmitátu pro jednoměsíční podání, paliperidonu palmitátu pro tříměsíční podání, olanzapinu pamoátu a aripiprazolu monohydrátu.
Risperidon mikrosféry
Risperidon představuje první dlouhodobě působící antipsychotikum 2. generace, které bylo registrováno v roce 2003.25 Léková forma je založena na vodní suspenzi mikrosfér enkapsulovaných v polymerové matrix.20 V současnosti je registrovaný léčivý přípravek Risperdal Consta, obchodovaný v baleních o síle 25 mg/2 ml, 37,5 mg/2 ml a 50 mg/2 ml.
Aktuální výše a podmínky úhrady vycházejí z 1. revize systému úhrad a řídíme se jimi od června 2011. Risperidon v dlouhodobě působící lékové formě byl posuzován individuálně, jelikož byl vyhodnocen jako nezaměnitelný s jinými antipsychotiky i s jeho p. o. lékovou formou.
ODTD byla v předmětném řízení stanovena ve výši 2,7000 mg. SÚKL v tomto případě vycházel z definované denní dávky stanovené WHO (2,7000 mg/den) a přihlédl také k dávkování uvedeného v rámci SPC (25-50 mg/2 týdny). Základní úhrada za ODTD byla stanovena ve výši 245,3460 Kč.
SÚKL stanovil léčivému přípravku Risperdal Consta podmínky úhrady, na základě kterých je ho možné aplikovat pouze v ambulanci lékaře. Dále preskripci podmínil specializací v oboru psychiatrie (psychiatrie, dětská a dorostová psychiatrie, gerontopsychiatrie).
Tyto podmínky preskripce jsou konsistentně nastavovány i u dalších LAI AP2G.
Stanovené indikační omezení je pak nastaveno poměrně přísně. Podání je možné u pacientů nonadherentních, kteří byli opakovaně hospitalizováni pro relaps onemocnění z důvodu nedodržování předepsané terapie a byli léčeni minimálně dvěma antipsychotiky s tím, že jedno z nich bylo atypické. V případě relapsu do 12 měsíců od zahájení léčby dlouhodobě působícím risperidonem má být léčba ukončena. Analogicky to samé platí při pokračující nespolupráci pacienta.25,26
Přestože měl parenterální risperidon stanovenu úhradu a podmínky úhrady jako první LAI AP2G, v současné době neprobíhá revizní správní řízení, které by posoudilo parenterální risperidon v souvislosti se současnými poznatky léčby. Jelikož se jedná v této oblasti o standard a komparátor v řadě klinických studií, je otázkou, zda by právě u risperidonu neměla být další hloubková revize zahájena preferenčně.
Paliperidon palmitát podávaný 1krát za měsíc
Paliperidon palmitát je na trhu dostupný ve dvou lékových formách lišících se frekvencí podávání - paliperidon palmitát pro podání 1krát měsíčně (LP Xeplion) a forma, která je aplikována 1krát za 3 měsíce (LP Trevicta).
Léčivý přípravek Xeplion s obsahem paliperidonu palmitátu pro jednoměsíční podání je registrován od roku 2011 a má v současnosti v ČR obchodované síly 50, 75, 100 a 150 mg.
Xeplion vstoupil do systému úhrad v ČR na základě správního řízení o stanovení maximální ceny a výše a podmínky úhrady, kde byl paliperidon palmitát podávaný 1krát měsíčně posouzen individuálně, jako nezaměnitelný s ostatními antipsychotiky. Výsledky tohoto řízení jsou stále aktuální a řídíme se jimi od 1. 3. 2012.
Výše ODTD byla stanovena ve výši 2,500 mg. SÚKL vycházel z definované denní dávky dle WHO, která je v souladu s dávkováním uvedeným v rámci SPC (doporučená měsíční udržovací dávka je 75 mg).27,28
Současná doporučení považují průměrnou udržovací dávku 75 mg 1krát za 4 týdny za příliš nízkou a uvádějí, že většina pacientů potřebuje k udržovací léčbě dávku 100 nebo 150 mg.20
Vzhledem k dostupným informacím z klinické praxe bude tedy předmětem následujícího revizního správního řízení zhodnotit, zda dávkování v klinické praxi není odlišné od aktuálně stanovené výše ODTD.
Xeplion se může aplikovat shodně jako v případě léčivého přípravku Risperdal Consta při výkonu ambulantní péče a preskripce spadá do rukou specialistů v oboru psychiatrie. SÚKL své rozhodnutí odůvodnil skutečností, že volba antipsychotika je velmi specifický a individuální rozhodovací proces, pro který je nutná příslušná specializace.
Léčivý přípravek Xeplion je analogicky s léčivým přípravkem Risperdal Consta indikován u pacientů, u kterých je současně splněna podmínka nonadherence k předepsané p. o. terapii, kteří byli opakovaně hospitalizováni pro relaps v důsledku nonadherence a byli léčeni minimálně dvěma antipsychotiky, z nichž jedno z nich bylo atypické. Navíc je zde podmínka, že u pacientů musí být předchozí pozitivní terapeutická odpověď na paliperidon nebo risperidon. Léčba je po 12 měsících ukončena, pokud pacienti nespolupracují nebo dojde k relapsu onemocnění.28
V současné době neprobíhá revizní správní řízení, které by de novo posoudilo parenterální paliperidon pro jednoměsíční podání v souvislosti se současnými poznatky léčby.
Paliperidon palmitát podávaný 1krát za 3 měsíce
Paliperidon palmitát podávaný 1krát za 3 měsíce je nejnovější přírůstek mezi hrazenými dlouhodobě působícími injekčními antipsychotiky 2. generace. Obchodovaným a registrovaným léčivým přípravkem s obsahem paliperidonu palmitátu pro tříměsíční podání je léčivý přípravek Trevicta o síle 175, 263, 350 a 525 mg. Přípravek Trevicta byl dle SPC poprvé registrován v roce 2014. Z důvodu návaznosti na terapii paliperidonem pro měsíční podání jsou uvedeny v rámci textu za sebou.
Léčivý přípravek Trevicta vstoupil mezi hrazená dlouhodobě působící injekční antipsychotika v červnu 2017. Řízení bylo vedeno na základě žádosti držitele rozhodnutí o registraci.
Paliperidon pro jednoměsíční podání a paliperidon pro tříměsíční podání byly individuálně posouzeny zejména z toho důvodu, že se podávají v odlišných fázích terapie (přípravek Trevicta až po čtyřměsíční stabilizaci na jednoměsíční formě paliperidon palmitátu).
Samotná ODTD paliperidonu pro tříměsíční podání pak vychází z doporučené měsíční udržovací dávky 75 mg přípravku Xeplion uvedené v rámci SPC. Dle převáděcí tabulky, kdy dávka léčivého přípravku Trevicta má být 3,5krát vyšší, získal SÚKL dávku 263 mg odpovídající tříměsíčnímu přípravku. Přepočtem na jeden den terapie byla získána ODTD ve výši 2,8822 mg.29,30 Výši základní úhrady za ODTD uvádí tab. 1. Jelikož byly paliperidon palmitát jednoměsíční a paliperidon palmitát tříměsíční vyhodnoceny jako tzv. srovnatelně účinné, byla jim stanovena shodná výše základní úhrady za ODTD.
Podmínky úhrady byly nastaveny obdobně jako u přípravku Xeplion. Jedinou výjimkou je nemožnost přenositelnosti preskripce na jiného lékaře, tedy preskripce je umožněna pouze specializaci v oboru psychiatrie, což v rámci podmínek úhrady uvádí symbol E. SÚKL uvedl, že tato specializace může zachytit počínající relaps onemocnění, popř. vyhodnotit projevy nežádoucí reakce na paliperidon palmitát.
Znění indikačního omezení koresponduje s indikačním omezením léčivého přípravku Xeplion. V rámci podmínek úhrady je zohledněna nutnost předchozí minimální čtyřměsíční stabilizační léčby jednoměsíčním dlouhodobě působícím parenterálním paliperidonem a následná klinická stabilita pacienta.30
Z dostupných doporučení vyplývá, že díky zavedení antipsychotika s tříměsíční frekvencí podání bude možné u pacientů prodloužit interval kontrol a stabilizovaní pacienti tak nebudou muset kvůli aplikaci častěji navštěvovat lékaře. Dále jsou zmiňovány některé problematické skupiny pacientů, jako jsou pacienti v ambulantním ochranném léčení, u kterých by tak bylo možno pomocí jednorázové aplikace zajistit na určitou dobu stabilizaci stavu.20 V tomto směru by tedy bylo možné podmínky úhrady do budoucna rozšířit.
Olanzapin pamoát
Olanzapin pamoát byl po risperidonu ve formě mikrosfér druhým hrazeným zástupcem z řad atypických antipsy-chotik v dlouhodobě působící lékové formě. V současnosti je hrazený a obchodovaný léčivý přípravek Zypadhera o síle 210, 300 a 405 mg. Přípravek byl registrován v roce 2008 a je na českém trhu hrazen od prosince 2011. Stanovená úhrada i podmínky preskripce jsou v současnosti stále aktuální.
Obvyklá denní terapeutická dávka v předmětném správním řízení vedeném na žádost vychází z doporučeného dávkování uvedeného v SPC posuzovaného léčivého přípravku. SÚKL přihlédl k ODTD, která byla stanovena pro olanzapin p. o. ve výši 13,0000 mg, a k dávkám uvedených pro převod pacientů z perorální na parenterální formu. ODTD byla stanovena ve výši 13,5000 mg (vychází z dávkování 405 mg podaných 1krát měsíčně). Základní úhrada odpovídající denním nákladům na terapii je uvedena v tab. 1.
Stanovené podmínky úhrady korespondují s podmínkami u jiných parenterálních dlouhodobě působících an-tipsychotik 2. generace. Léčivý přípravek se aplikuje ambulantně vyškoleným zdravotnickým pracovníkem, a to i z důvodu nutnosti následného sledování pacienta (výskyt postinjekčního syndromu). Indikační omezení u dlouhodobě působícího olanzapinu specificky uvádí, že je nutná předchozí terapie perorálním olanzapinem.31,32
Aktuálně stále probíhá nové přehodnocení výše a podmínek úhrady léčivých přípravků s obsahem olanzapinu pamoátu v rámci hloubkové revize systému úhrad, která byla zahájena v březnu 2014.
Aripiprazol monohydrát
Jediným dlouhodobě působícím injekčním antipsychotikem 2. generace náležícím do skupiny parciálních agonistů D2 receptorů je aripiprazol monohydrát. V současnosti registrovaným a obchodovaným léčivým přípravkem je Abilify Maintena o síle 400 mg. Léčivý přípravek byl registrován v EU v roce 2013.
Léčivý přípravek Abilify Maintena je hrazený od 1. 1. 2015. Vstoupil do systému úhrad na základě žádosti držitele rozhodnutí o registraci.
Léčivý přípravek Abilify Maintena byl vyhodnocen jako nezaměnitelný s jinými dlouhodobě působícími antipsychotiky 2. generace, a to zejména z toho důvodu, že předcházející perorální terapie je u každého léčivého přípravku s obsahem dlouhodobě působícího antipsychotika 2. generace specifická. Konkrétně aplikaci aripiprazolu monohydrátu musí předcházet stabilizační terapie pomocí perorálního aripiprazolu.
Obvyklá denní terapeutická dávka byla stanovena ve výši 13,1507 mg. ODTD vychází z dávkování 400 mg podávaných 1krát měsíčně. SÚKL ODTD stanovil na základě dávkování uvedeného v SPC. Základní úhrada připadající na den terapie je uvedena v tab. 1.
Léčivý přípravek je podáván v rámci poskytování ambulantní péče a preskripce je limitována na lékaře se specializovanou způsobilostí psychiatr. Stanovené indikační omezení specificky uvádí nutnost předchozí medikace aripiprazolem.33,34 Podmínky úhrady jsou nastaveny stejně jako u předchozích LAI AP2G, můžeme tedy hovořit o konzistentním nastavení v rámci celé skupiny LAI AP2G.
V současnosti probíhá nové přehodnocení výše a podmínek úhrady léčivých přípravků s obsahem dlouhodobě působícího aripiprazolu v rámci hloubkové revize systému úhrad, která byla zahájena v březnu 2017.
ZÁVĚR
Úhradový systém v České republice vychází z platné legislativy. Přehodnocení léčivých přípravků v revizních správních řízeních by mělo probíhat kontinuálně a v pravidelných intervalech 5 let se zhodnocením aktuálních doporučených postupů a klinické praxe. Rozhodovací praxe Státního ústavu pro kontrolu léčiv by měla být konzistentní.
V případě depotních antipsychotik dochází u všech obchodovaných a registrovaných léčivých přípravků k nutnosti jejich aplikace v rámci ambulantní péče, což je v souladu jak s SPC, tak názorem odborné veřejnosti. U 2. generace dlouhodobě působících antipsychotik je preskripce možná lékaři se specializací v oboru psychiatrie. Indikační omezení u LAI AP2G velice přesně vymezují konkrétní skupiny pacientů, kterým mohou být příslušné léčivé přípravky podávány. Aplikace je možná pacientům nonadherentním, s relapsy onemocnění v historii a opakovanou medikací více typy antipsychotik, z nichž alespoň jedno by mělo patřit mezi atypická antipsychotika (kromě risperidonu v dlouhodobě působící lékové formě je toto antipsychotikum konkrétně specifikováno). Léčba je po roce ukončena, pokud dojde k relapsu onemocnění, popř. léčivo není možné dávkovat z důvodu pokračující nespolupráce pacienta.
Nastavené indikační omezení ze strany regulačního orgánu je tak poměrně přísné.
Doporučené postupy psychiatrické péče Psychiatrické společnosti ČLS JEP uvádějí, že je možno dlouhodobého pozitivního efektu v léčbě dosáhnout již v akutní fázi terapie, zejména u nonadherentních pacientů, bez nutnosti opakované hospitalizace. Z pohledu progrese onemocnění mohou z terapie nejvíce získat právě pacienti s nízkým počtem atak onemocnění.
V rámci udržovací fáze terapie je zmíněna nejen nonadherence a časté relapsy jako jediná možnost podání, ale také hledisko preference ze strany pacienta.
Z dlouhodobé udržovací terapie by však mohly profitovat některé další skupiny pacientů. Jedná se o nemocné v časných fázích onemocnění, nižšího věku, kteří by včasně zajištěnou dlouhodobou udržovací terapií mohli získat nejvíce. Dále se jedná o pacienty s poruchou gastrointestinální absorpce, pacienty s vyšší citlivostí k nežádoucím účinkům a pacienty se sklony k sebepoškozování, popř. k agresi a násilnému chování při atace onemocnění. Hovoří se také o využití tříměsíčního paliperidonu u osob, které jsou hůře monitorovány. Terapeutická stabilizace těchto pacientů by dozajista vedla k úspoře financí z veřejných zdrojů z dlouhodobého pohledu.
V současnosti stanovené výše a podmínky úhrady, na základě kterých jsou předepisována a hrazena dlouhodobě působící injekční antipsychotika, jsou u některých skupin v zásadě terapeuticky zaměnitelných léčivých přípravků staršího data, než je 5 let. Je tedy otázkou, zda současné nastavení úhrad a omezení preskripce vycházejí z aktuálních doporučení a poznatků. Navíc zde nejsou ani informace o tom, že by tato řízení byla zahájena.
V celosvětovém měřítku jsou LAI APs předepsána přibližně čtvrtině až třetině pacientů se schizofrenií.35 V rámci nového přehodnocení by proto kromě doporučených postupů a poznatků ze současné klinické praxe mohly být brány v úvahu také preskripční trendy a zkušenosti se zahájením léčby zejména z jiných zemí EU tak, aby situace v České republice reflektovala i zkušenosti na mezinárodní úrovni.
LITERATURA
- 1. Mohr P. Schizofrenie: diagnostika a současné terapeutické možnosti. Med praxi 2012; 9 (8, 9): 342-346.
- 2. Suchopár J, Valentová Š, Šimek R et al. Compendium: léčiva používaná v podmínkách ČR. Páté vydání. Praha: Panax 2018: 1139.
- 3. Kopeček M. Depotní a dlouhodobě působící intramuskulární injekční antipsychotika - aktuální možnosti, výhody a nástrahy farmakoterapie. Remedia 2015; 25: 432-438.
- 4. Češková E. Schizofrenie. Postgrad Med 2014; 6: 33.
- 5. Přikryl R, Khollová M. Prevalence remise a úzdravy u schizofrenie v české republice. Čes a slov Psychiat 2012; 108 (4): 171-176.
- 6. Masopust J, Kopeček M, Protopopová D. Stabilizační a udržovací léčba schizofrenie. Doporučené postupy psychiatrické péče Psychiatrické společnosti ČLS JEP 2020 [on-line].[citováno 14. 4. 2021]. Dostupné z: https://postupy-pece.psychiatrie.cz/specialni-psychiatrie/f2-schizofrenie/stabilizacni-udrzovaci-lecba-schizofrenie
- 7. Kameníková L, Pomykacz J, Farghali H. Nežádoucí účinky antipsychotické léčby. Psychiatr praxi 2015; 16 (2): 56-59.
- 8. Leucht S, Tardy M, Komossa K et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis. Lancet 2012 Jun 2; 379 (9831): 20632071.
- 9. Ustohal L, Vrzalová M. Adherence k léčbě u pacientů se schizofrenií. Cesk Slov Neurol N 2012; 75/108 (3): 391-394.
- 10. Češková E, Mayerová M. Léčba hospitalizovaných nemocných se schizofrenií. Psychiatr praxi 2014; 15 (1): 6-8.
- 11. Ustohal L. Udržovací léčba schizofrenie dlouhodobě působícími injekčními antipsychotiky - práce s pacienty a rodinnými příslušníky. Psychiatr praxi 2019; 20 (1): 12-16.
- 12. Kašpárek T, Ustohal L. Léčba akutní epizody schizofrenie. Doporučené postupy psychiatrické péče Psychiatrické společnosti ČLS JEP 2018 [on-line]. [citováno 14. 4. 2021]. Dostupné z: https://postupy-pece.psychiatrie.cz/specialni-psychiatrie/f2-schizofrenie/ lecba-akutni-epizody-schizofrenie
- 13. Huang CY, Fang SC, Shao YJ. Comparison of Long-Acting Injectable Antipsychotics With Oral Antipsychotics and Suicide and All-Cause Mortality in Patients With Newly Diagnosed Schizophrenia. JAMA Netw Open 2021; 4 (5): e218810.
- 14. ČESKO. Zákon č. 48/1997 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů. In: Zákony pro lidi.cz [online]. ? AION CS 2010-2021 [cit. 29. 6. 2021]. Dostupné z: https://www.zakonyprolidi.cz/cs/1997-48
- 15. ČESKO. Vyhláška č. 376/2011 Sb., vyhláška, kterou se provádějí některá ustanovení zákona o veřejném zdravotním pojištění. In: Zákony pro lidi.cz [online]. ? AION CS 2010-2021 [cit. 29. 6. 2021]. Dostupné z: https://www.zakonyprolidi.cz/cs/2011-376
- 16. ČESKO. Vyhláška č. 384/2007 Sb., o seznamu referenčních skupin. In: Zákony pro lidi.cz [online]. ? AION CS 20102021 [cit. 29. 6. 2021]. Dostupné z: https://www.zakonyprolidi.cz/cs/2007-384
- 17. ČESKO. Stanovisko Ministerstva zdravotnictví České republiky, č. j. MZDR73123/2011 vydaného dne 9. 11. 2011. Dostupné z: https://www.mzcr.cz/wp-content/uploads/wepub/5597/13436/Stanovisko%20j%C3%A1drov%C3%A1%20%C3%BAhrada.pdf
- 18. Afluditen, Souhrn údajů o přípravku, datum poslední revize 2018.
- 19. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí ve společném řízení o změně výše a podmínek úhrady léčivých přípravků v zásadě terapeuticky zaměnitelných s léčivými přípravky s obsahem léčivé látky flufenazin dekanoát, ze dne 8. 8. 2013, vedené pod sp. zn. SUKLS50324/2013. Dostupné z: https://www.sukl.cz/modules/procedures/detail.php?spzn=SUKLS50324%2F201
- 20. Ustohal L. Dlouhodobě působící antipsychotika v praxi. Klin Farmakol Farm 2017; 31 (3): 10-15.
- 21. Meyer JM. Understanding depot antipsychotics: an illustrated guide to kinetics. CNS Spectr 2013 Dec;18 Suppl 1: 58-67.
- 22. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí ve společném řízení o změně výše a podmínek úhrady referenční skupiny č. 83/5 - antipsychotika - neuroleptika II. třídy, parenterální - depotní, ze dne 30. 11. 2020, vedené pod sp. zn. SUKLS46063/2014.
- 23. Haloperidol Decanoat-Richter, Souhrn údajů o přípravku, datum poslední revize 2019.
- 24. Fluanxol Depot, Souhrn údajů o přípravku, datum poslední revize 2020.
- 25. Risperdal Consta, Souhrn údajů o přípravku, datum poslední revize 2018.
- 26. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí ve společném řízení o změně výše a podmínek úhrady léčivých přípravků v zásadě terapeuticky zaměnitelných s léčivými přípravky s obsahem léčivé látky risperidon parent., ze dne 14. 12. 2010, vedené pod sp. zn. SUKLS94974/2009.
- 27. Xeplion, Souhrn údajů o přípravku, datum poslední revize 2021.
- 28. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí o stanovení maximální ceny a výše a podmínek úhrady ze zdravotního pojištění léčivého přípravku Xeplion, ze dne 11. 1. 2012, vedené pod sp. zn. SUKLS129712/2011.
- 29. Trevicta, Souhrn údajů o přípravku, datum poslední revize 2021.
- 30. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí o stanovení maximální ceny a výše a podmínek úhrady ze zdravotního pojištění léčivého přípravku Trevicta, ze dne 21. 4. 2017, vedené pod sp. zn. SUKLS190808/2016.
- 31. Zypadhera, Souhrn údajů o přípravku, datum poslední revize 2020.
- 32. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí o stanovení maximální ceny a výše a podmínek úhrady ze zdravotního pojištění léčivého přípravku Zypadhera, ze dne 20. 10. 2011, vedené pod sp. zn. SUKLS237366/2009.
- 33. Abilify Maintena, Souhrn údajů o přípravku, datum poslední revize 2020.
- 34. Státní ústav pro kontrolu léčiv [online]. Rozhodnutí o stanovení maximální ceny a výše a podmínek úhrady ze zdravotního pojištění léčivého přípravku Abilify Maintena, ze dne 21. 11. 2014, vedené pod sp. zn. SUKLS56042/2014.
- 35. Barnes TR, Shingleton-Smith A, Paton C. Antipsychotic long-acting injections: prescribing practice in the UK. Br J Psychiatry Suppl. 2009 Nov; 52: 3742.
- 36. Státní ústav pro kontrolu léčiv [online]. Seznam léčiv a PZLÚ hrazených ze zdravotního pojištění k 1. 11. 2021, ? 2021 [cit. 2021-11-15]. Dostupné z: https://www.sukl.cz/sukl/seznam-cen-a-uhrad-lp-pzlu-k-1-11-2021





