Česká a slovenská psychiatrie

Časopis
Psychiatrické společnosti ČLS JEP
a Psychiatrickej spoločnosti SLS
komentář / comment
SROVNÁNÍ ÚČINNOSTI A TOLERABILITY 32 PERORÁLNÍCH ANTIPSYCHOTIK PRO AKUTNÍ LÉČBU DOSPĚLÝCH S OPAKOVANOU EPIZODOU SCHIZOFRENIE: SYSTEMATICKÝ PŘEHLED A SÍŤOVÁ METAANALÝZA
Huhn M et al.
zkrácený překlad odborného článku
ÚVOD
Tento systematický přehled a metaanalýza rozšiřuje naši původní práci a kombinuje důkazy z práce zahrnující 212 randomizovaných studií s 15 antipsychotiky se sedmi výstupy s prací zahrnující 402 randomizovaných studií na 32 antipsychoticích a placebu se sedmnácti výstupy zaměřenými jak na účinnost, tak na bezpečnost, se změnou celkových příznaků jako primárním výstupem. Naším cílem je poskytnout lepší informaci pro klinickou praxi a politiku duševního zdraví srovnáním všech schválených antipsychotik II. generace a 17 antipsychotik I. generace určených pro akutní léčbu schizofrenie dospělých.
METODY
Zpracovali jsme systematický přehled a síťovou metaanalýzu placebem kontrolovaných a "head-to-head" randomizovaných kontrolovaných studií (RCT) dle doporučení PRISMA. Zařadili jsme RCT s dospělými pacienty s akutními příznaky schizofrenie a přidružených onemocnění. Vyloučili jsme studie na pacientech s rezistencí na léčbu, s prvními epizodami, predominantními negativními a depresivními příznaky, přidruženými tělesnými onemocněními a studie zaměřené na prevenci relapsu. Zařadili jsme všechna antipsychotika II. generace dostupná v Evropě nebo USA, placebo a výběr antipsychotik I. generace. Zařadili jsme publikované a nepublikované RCT srovnávající jedno antipsychotikum s jiným či s placebem. Studie, kde bylo užito antipsychotikum jako kombinační či augmentační strategie, byly vyřazeny. Pro subjektivní výstupy (celkovou změnu příznaků) jsme zařadili pouze dvojitě slepé studie, protože absence zaslepení může v této oblasti zvýraznit rozdíly mezi jednotlivými postupy. Pro objektivní výstupy byly zařazeny i otevřené studie. Zařadili jsme krátkodobé studie s follow-up periodou trvající 3 až 13 týdnů. Primárním výstupem byla změna celkových příznaků schizofrenie měřená škálami. Sekundárními výstupy byly vysazení z jakékoli příčiny, vysazení z důvodu neúčinnosti a procento response, dále změna pozitivních, negativních a depresivních příznaků, kvality života a sociálního fungování měřené pomocí publikovaných škál. Byly rovněž zjišťovány tyto nejvýznamnější nežádoucí účinky: užívání antiparkinsonské medikace jako měřítko extrapyramidových nežádoucích účinků, akatizie, přírůstek hmotnosti v kilogramech, 7% a vyšší přírůstek hmotnosti, hladina prolaktinu, sedace či somnolence, prolongace QTc intervalu a alespoň jeden anticholinergní nežádoucí účinek. Zpracovali jsme síťovou metaanalýzu kombinující přímé a nepřímé srovnání v bayesiánském hierarchickém modelu za použití balíčku rjags.
VÝSLEDKY
Při vyhledávání bylo identifikováno 54 417 citací včetně 22 074 unikátních zpráv; 2827 článků v plné verzi bylo pak získáno po vyloučení 19 247 zpráv na základě jejich titulů a abstrakt. Prošli jsme těchto 2827 článků a zahrnuli 550 zpráv ze 402 studií s 53 463 participanty. Studijní vzorek měl tyto charakteristiky: střední věk 37,40 roku (SD 5,96), 29 949 (56,02 %) participantů byli muži a 23 514 (43,98 %) byly ženy, střední doba trvání poruchy byla 11,90 roku (SD 5,19).
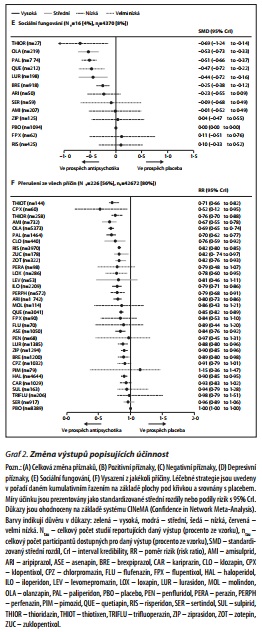
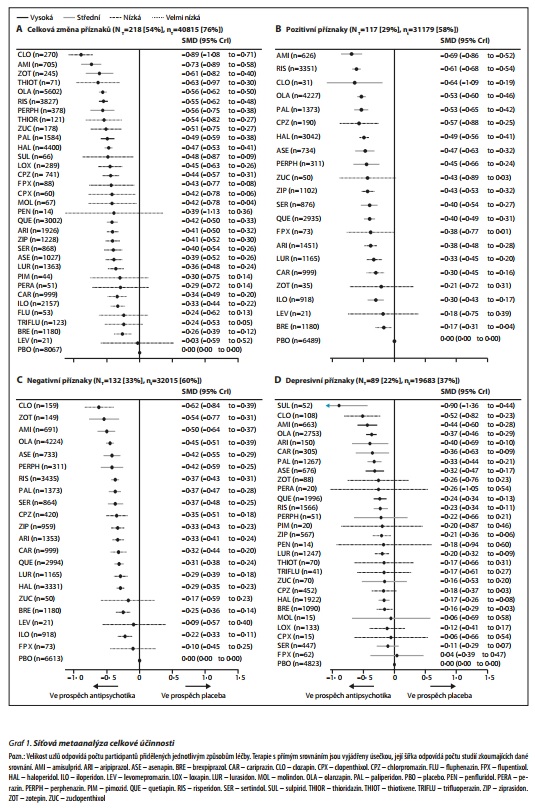
V 218 (54 %) studiích s 40 815 (76 %) participanty byly prezentovány využitelné výsledky pro změnu celkových příznaků. 26 (81%) z 32 antipsychotik bylo spojeno se signifikantním zlepšením příznaků ve srovnání s placebem (graf 1 A). Klozapin, amisulprid, zotepin, olanzapin a risperidon redukovaly celkové příznaky signifikantně více než mnoho ostatních látek. Většina rozdílů mezi zbývajícími látkami byla malá nebo velmi nejistá. Sekundární výstupy týkající se účinnosti byly reportovány méně často zvláště pro starší látky včetně klozapinu. Ve 117 studiích se 31 179 participanty byly prezentovány výsledky užitečné k posouzení redukce pozitivních příznaků (u 21 antipsychotik). Amisulprid, risperidon, olanzapin, paliperidon a haloperidol byly signifikantně účinnější než mnoho dalších látek. Ve 132 studiích s 32 015 participanty byly prezentovány výsledky užitečné k posouzení redukce negativních příznaků (u 21 antipsychotik). Klozapin, amisulprid, olanzapin a méně zotepin a risperidon redukovaly negativní příznaky signifikantně více než mnoho jiných látek. Rozdíly mezi zbývajícími látkami byly nejisté. V 89 studiích s 19 683 participanty byly prezentovány výsledky užitečné k posouzení účinku na depresivní symptomy (u 28 antipsychotik). Sulpirid, klozapin, amisulprid a olanzapin byly asociovány se signifikantně větší redukcí depresivních příznaků, ale CrI byly široké. Pouze deset studií s 3341 participanty reportovalo užitečná data o kvalitě života (u osmi antipsychotik). Protože 50 % síťových smyček bylo inkonzistentních, zpracovali jsme párovou metaanalýzu. Ve srovnání s placebem pět antipsychotik signifikantně zlepšovalo kvalitu života. V 16 studiích s 4370 participanty byly prezentovány užitečné výsledky pro sociální fungování (u 12 antipsychotik). Na základě malého počtu studií se ukázalo, že thioridazin, olanzapin, paliperidon, quetiapin, lurasidon a brexpiprazol byly asociovány se signifikantním zlepšením v sociálním fungování (graf 2). Ve 192 studiích s 35 115 participanty bylo reportováno o dosažených responsích (v procentech). 29 z 31 antipsychotik dosáhlo signifikantně vyššího podílu responsí ve srovnání s placebem. Ve 226 studiích bylo reportováno o podílech přerušení léčby z jakékoli příčiny pro 42 672 participantů (u 32 antipsychotik). Podíly rizik pro 20 látek, u kterých došlo k signifikantně nižšímu počtu přerušení léčby ve srovnání s placebem, se pohybovaly od 0,52 (95% Crl 0,12-0,95) pro klopentixol až k 0,90 (0,85-0,95) pro haloperidol (graf 2).
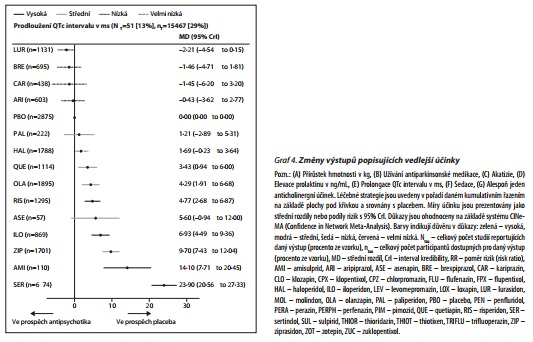
Ve 116 studiích s 28 317 participanty byly prezentovány užitečné výsledky pro hmotnostní přírůstek. 12 z 26 antipsychotik působilo signifikantně vyšší hmotnostní přírůstek než placebo (graf 3). Ve 136 studiích s 24 911 participanty bylo referováno o užití antiparkinsonské medikace. Poměry rizika pro 21 z 32 antipsychotik, které byly asociovány se signifikantně zvýšeným užíváním antiparkinsonské medikace ve srovnání s placebem, se pohybovaly mezi 1,61 (95%CrI 1,17-2,10) pro paliperidon a 6,14 (4,81-6,55) pro pimozid (graf 3). Ve 116 studiích s 25 783 participanty byly reportovány výsledky pro akatizii. Pořadí látek bylo podobné jako v případě užívání antiparkinsonské medikace se signifikantním poměrem rizik pro 20 z 30 antipsychotik (graf 3). V 90 studiích s 21 569 participanty byly reportovány využitelné informace týkající se prolaktinu. Olanzapin, asenapin, lurasidon, sertindol, haloperidol, amisulprid, risperidon a paliperidon byly asociovány se signifikantním zvýšením hladin prolaktinu (graf 3). V 51 studiích s 15 467 participanty byly reportovány využitelné informace týkající se prolongace QTc intervalu. Sedm ze 14 antipsychotik působilo signifikantně významnější prolongaci QTc intervalu než placebo (graf 4). Ve 162 studiích s 30 770 participanty bylo reportováno o sedaci (u 32 antipsychotik). Poměry rizik pro 18 látek, které byly signifikantně více sedativní než placebo, se pohybovaly mezi 1,33 (95% CrI 1, 00-1,68) pro paliperidon až k 10,20 (95% Crl 4,72-29,41) pro zuklopentixol. Ve 134 studiích s 26 904 participanty bylo reportováno o anticholinergních nežádoucích účincích (u 32 antipsychotik). Důkazy pro signifikantně vyšší riziko než pro placebo byly pro risperidon, haloperidol, olanzapin, klozapin, iloperidon, chlorpromazin, zotepin, thioridazin a quetiapin.
Heterogenita byla nízká až střední pro většinu výstupů, střední až vysoká pro užívání antiparkinsonské medikace a vysoká pro elevaci prolaktinu. Nejdůležitějšími rozdíly, co se týče charakteristik studií, byly ty, že starší antipsychotika měla méně responsí na placebo než novější a že se antipsychotika lišila ve střední závažnosti symptomů na počátku mezi jednotlivými studiemi. Míry účinnosti jednotlivých antipsychotik se změnily po započítání response na placebo, celková hierarchie však nikoli. Jistota důkazů byla povšechně nízká.

DISKUSE
Pokud víme, tato analýza je největší síťovou metaanalýzou na poli schizofrenie, založená na 402 studiích zahrnujících 53 463 participantů náhodně přidělených k 32 různým antipsychotikům I. či II. generace nebo placebu. Individuální míra účinku ukazuje, že všechna antipsychotika redukují celkové symptomy onemocnění více než placebo (šest látek nesignifikantně) se střední mírou účinku mezi -0, 89 a -0,03 (medián -0,42). Přesto překrývající se CrI mezi antipsychotiky ukazují, že rozdíly mezi jednotlivými látkami nebyly signifikantní. S několika výjimkami, pouze klozapin, amisulprid, zotepin, olanzapin a risperidon byly signifikantně účinnější z hlediska primárního výstupu než ostatní antipsychotika. U mnoha novějších antipsychotik byla data zvlášť pro ovlivnění pozitivních a negativních příznaků, ta byla ale podobná jako data pro celkovou změnu příznaků. Avšak všechny zařazené studie se zaměřily na pozitivní příznaky, protože studie s predominantními negativními příznaky byly vyřazeny z této analýzy a byly posuzovány odděleně. Zda se rozdíly v negativních příznacích vztahují k primárním, nebo jen sekundárním negativním symptomům, není možné v populaci pacientů s pozitivními příznaky odlišit. Fakt, že řada látek zlepšovala signifikantně více než placebo depresivní příznaky, může také reflektovat redukci úzkosti a distresu spojeného se schizofrenií. Nicméně aripiprazol, brexpiprazol, kariprazin, lurasidon a quetiapin jsou schváleny v některých zemích k léčbě depresivní poruchy (velké deprese) nebo depresivní epizody bipolární afektivní poruchy (bipolární deprese) nebo obou. Stejně tak i flupentixol, u kterého jsme však nenašli antidepresivní efekt, ovšem na základě omezených dat. Vzhledem k tomu, že vysazení z jakékoli příčiny kombinuje účinnost a tolerabilitu, bylo užito jako měřítko efektivity ve studii CATIE. Když je reportováno odděleně, více pacientů vypadává ze zařazených studií kvůli neúčinnosti. Antipsychotika jsou mnohdy užívána dlouhodobě, takže jejich nežádoucí účinky mají výraznou roli v ovlivnění morbidity a adherence a mohou ovlivnit kognici. Antipsychotika jsou mnohdy horší než placebo co do výstupů zaměřených na nežádoucí účinky, a to s odlišnými profily. Obecně, starší antipsychotika byla častěji asociována s extrapyramidovými nežádoucími účinky a elevací prolaktinu (s výjimkami, jako je amisulprid, paliperidon a risperidon), zatímco novější antipsychotika způsobují více hmotnostní přírůstek a sedaci. V kontrastu s naší předchozí prací prezentujeme prolongaci QTc intervalu v originálních jednotkách (ms); lurasidon a parciální agonisté dopaminových receptorů byly nejméně zatěžujícími látkami. S ohledem na výstupy popisující účinnost a bezpečnost mnoha starších antipsychotik, omezených však jen na několik přímých srovnání, dopadla tato starší antipsychotika ve srovnání s novějšími antipsychotiky dobře. Na druhou stranu, starší studie s negativními výsledky mohly zůstat častěji nepublikované, kdežto nyní všechny klinické studie musejí být registrované.
Naše analýza má limitace. Užili jsme striktní vstupní kritéria, abychom získali homogenní vzorek, ačkoli zařazené studie byly provedeny v průběhu šedesátiletého období, během něhož se charakteristiky studií změnily. Kontrola konzistence odhalila pár inkonzistentních smyček a nízkou až střední heterogenitu u většiny výstupů, ale celková síla odhalit inkonzistenci je nízká. Hlavními výjimkami byly kvalita života a zvýšení prolaktinu. Nejdůležitějším nebezpečím pro předpoklad tranzitivity síťové metaanalýzy bylo zvýšení placebo response v průběhu let. Výsledky síťové metaanalýzy byly celkově konzistentní s těmi z párové metaanalýzy (graf 3) a jednotlivých studií. Nicméně, statistické metody nemohou plně počítat s heterogenitou, takže některé rozdíly v účinnosti se mohou jevit jako výraznější, než ve skutečnosti jsou. Klinické studie vylučují suicidální pacienty a ti, kdo jsou závažně nemocní, se také těžko dostanou do moderních klinických studií. Se středním trváním nemoci 12 let byl náš soubor tvořen vesměs chronickými pacienty, kteří jsou známi tím, že odpovídají na léčbu hůře než pacienti s první epizodou. Tyto faktory redukují možnost zevšeobecnění. Kvůli proveditelnosti (feasibility) se naše hodnocení rizika bias (zkreslení) zaměřilo na primární výstup, ačkoli riziko bias je specifické dle výstupu. Důkazy pro mnoho sekundárních výstupů byly navíc ve srovnání s primárním výstupem založeny na studiích s mnohem menším počtem pacientů. Tyto limitace redukují sílu odvozených doporučení zejména (ale ne jenom) na starší antipsychotika. Obecně nižší množství dat dostupných pro starší látky (s výjimkou perfenazinu) je zdůrazněno v grafech a mělo by být bráno v potaz při interpretaci všech nálezů.
Vzhledem k tomu, že je k dispozici tolik antipsychotik, by naše výsledky měly pomoci poskytovatelům zdravotní péče nalézt nejvhodnější látku pro konkrétního pacienta, za vyváženého posouzení profilu nežádoucích účinků a účinnosti jednotlivých látek. Potvrzujeme, že antipsychotika se liší více v nežádoucích účincích než v účinnosti. Věříme, že existují rozdíly v účinnosti mezi jednotlivými látkami, ale fakt, že jsou měřeny subjektivními škálami, je problematický. Vývoj objektivních způsobů měření účinnosti by učinilo interpretaci jednodušší. Klinici si musejí pamatovat, že reportované výsledky jsou zprůměrované a response i nežádoucí účinky se mohou výrazně lišit u jednotlivých pacientů.
doc. Libor Ustohal





